причины, симптомы, диагностика и лечение
Метаболическая миопатия — целый комплекс заболеваний, обусловленных недостатком ферментов или нарушением обмена веществ в мышечной ткани. Для этих болезней свойственны такие симптомы, как мышечная слабость, судороги, боли, парезы и другие. Невролог обычно ставит диагноз на основании жалоб пациента, биопсии мышц, лабораторных анализов.
Содержание статьи:
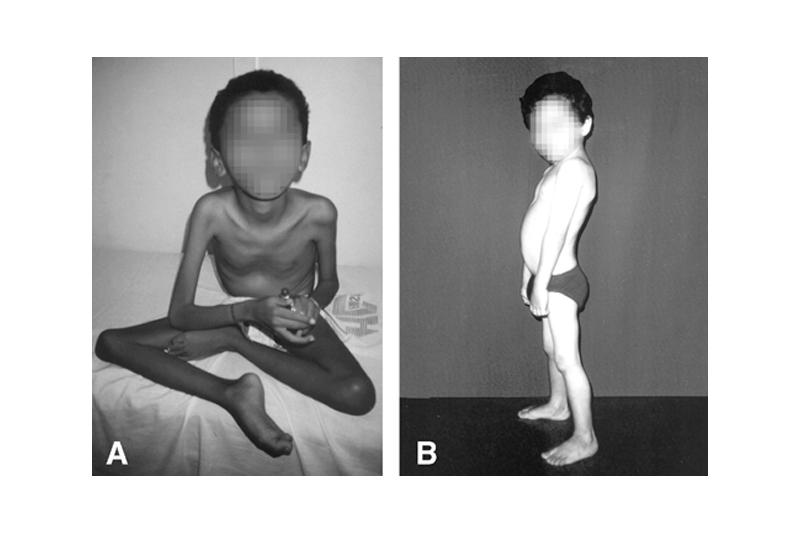
Лечение патологий должно быть комплексным и включать в себя витаминотерапию, диетотерапию, ортопедическую коррекцию, прием медикаментов.
В группу метаболических миопатий включают множество врожденных и приобретенных болезней, которые встречаются как у детей, так и у взрослых. Статистические исследования доказывают, что метаболические миопатии развиваются в пяти случаях из тысячи. Прогноз для взрослых больных с приобретенной формой патологии более благоприятный, чем для пациентов с врожденной формой. Что касается детей, то для них в большинстве случаев прогноз заболевания неблагоприятен.
Причины развития метаболических миопатий
Метаболические миопатии могут иметь как врожденный, так и приобретенный характер. Что касается приобретенных заболеваний, то они в большинстве случаев бывают спровоцированы эндокринными патологиями: гипотиреоз, гипертиреоз, болезни Кушинга и Аддисона, гиперальдостеронизм, акромегалия. Причиной заболевания может также стать хроническая интоксикация организма из-за злоупотребления алкоголем или ятрогенного воздействия. В некоторых случаях метаболические миопатии возникают из-за хронических болезней печени (печеночная недостаточность, почек (хроническая почечная недостаточность, уремия, электролитные нарушения) и сердечно-сосудистой системы.
Главной причиной врожденных заболеваний в неврологии считают наследственную предрасположенность. Передача поврежденного гена в большинстве случаев осуществляется аутосомно-рецессивно, в редких случаях — по материнской линии. В практике неврологов были также зафиксированы спорадические и случайные генные мутации. Врожденные миопатии обусловлены патологиями ионных каналов мышечных мембран и нарушением нормального функционирования митохондрий.
Классификация метаболических миопатий
В неврологии выделяют первичные (врожденные) и вторичные (приобретенные) формы заболевания. Вторичные метаболические миопатии — последствие серьезных нарушений здоровья, в особенности эндокринных заболеваний. Первичные нарушения метаболизма мышечной ткани делят на несколько разновидностей в зависимости от причин, которые вызвали их появление.
В группу заболеваний, обусловленных нарушением обмена гликогена, входят такие патологии, как болезнь Андерсена, болезнь Помпе, болезнь Кори-Форбса, дефицит ФГК, болезнь Мак-Ардля, дефицит ЛДГ, болезнь Таури, дефицит фосфоглицеромутазы, дефицит киназы фосфорилазы b. Вызванные нарушением обмена липидов — недостаточность ацетил-КоА-дегидрогеназы, дефицит карнитина, дефицит КПТ. В случае нарушения метаболизма пуринов у больного диагностируют дефицит фермента МАДА. Выделяют также группу митохондриальных миопатий, в которую входят цитохрома b, b 1, дефицит ферментов редуктазы, дефицит АТФ.
Симптомы метаболической миопатии
Для клинической картины метаболической миопатии свойственны обширные симптомы. Тем не менее, их можно сгруппировать зависимо от того, какие нарушения в организме вызвало заболевание. В неврологии выделяют нарушения обмена глюкозы и гликогена, митохондриальные миопатии и нарушения липидного обмена.
Митохондриальные миопатии
Митохондриальные миопатии обычно диагностирую у детей и подростков. Патология поражает мышечные волокна глазного яблока и мышцы конечностей. В патологический процесс могут быть включены и другие органы: почки (тубулопатия), сердце (кардиомиопатии), печень, центральная нервная система (эпилептические припадки, деменции, мозжечковая атаксия, миоклонии), слуховой анализатор (нейросенсорная тугоухость). При физической нагрузке у больного могут наблюдаться одышка и головная боль, которая по своими проявлениям напоминает мигрень.
Для митохондриальной миопатии свойственна мышечная слабость, которая может иметь ограниченный и распространенный характер. В случае распространенного характера мышечной слабости пациент жалуется на плохую переносимость физических нагрузок и чрезмерную утомляемость. При ограниченном характере патологии наблюдается локальное поражение мышц лица, конечностей и глазного яблока.
Метаболическая миопатия
Метаболическая миопатия, как и большинство других неврологических патологий, сопровождается дефицитом липидных фракций. Зачастую это проявляется резким снижением способностей к выполнению физических упражнений. Наиболее распространенными случаями нарушения липидного обмена являются дефицит фермента КПТ и карнитина. Для синдрома дефицита карнитина свойственно прогрессирование мышечной слабости, поражение глоточных и лицевых мышц, а также мышц конечностей. При недостатке КПТ больной чувствует сильную боль из-за физических нагрузок.
Еще одним проявлением метаболической миопатии считается нарушение обмена глюкозы и гликогена. Если у пациента наблюдается избыточное скопление гликогена, то в состоянии покоя он чувствует себя нормально. В случае дефицита ферментов при повышении активности больные жалуются на мышечную слабость и чрезмерную утомляемость. Если в этом случае не прекратить физическое нагрузки, может произойти мышечная контрактура, что приведет к серьезному повреждению мышечной ткани.
Болезнь Мак-Ардля
Для болезни Мак-Ардля характерными будут сильные боли в мышцах, а также слабость и формирование уплотнений. Во время физической нагрузки у больных может случиться даже распад мышц, появиться признаки миоглобинурии и почечной недостаточности. Патология может также проявиться нарушением работы сердечно-сосудистой системы: сердечная недостаточность или слабость сердечной мускулатуры.
Болезнь Андерсена и Кори-Форбса
Имеет очень сложное течение, поскольку у пациента наблюдаются крайне тяжелые поражения печени и сердца. У больных детского возраста наблюдаются также умеренные поражения мышц и нарушения физического развития. Для младенческой формы заболевания характерен дефицит мальтазы. Обычно он развивается сразу после рождения малыша и сопровождается такими опасными для жизни симптомами, как застойные явления в сердце и мышечная слабость.
Практически всегда заболевание быстро прогрессирует и заканчивается смертью ребенка. Продолжительность жизни в случае дефицита мальтазы составляет не больше двух лет. Не менее тяжелыми проявлениями метаболической миопатии, которые также случаются в раннем возрасте, будет слабость нижних конечностей и серьезные дыхательные нарушения. Если дефицит мальтазы случается у взрослых пациентов, то у них наблюдается слабость нижних конечностей и мышечного пояса.
Диагностика метаболических миопатий
Постановка диагноза осуществляется на основании тщательного клинического обследования пациента, а также анамнеза заболевания. Наиболее выраженными клиническими признаками патологии считаются судороги, слабость, сильные мышечные боли, изменение оттенка мочи. Пациенту обязательно назначают дополнительно детальное неврологическое обследование. Для подтверждения диагноза невролог назначает исследование ферментативной активности: исследование крови на АСТ, КФК, АЛТ, ЛДГ.
Эффективными диагностическими методиками по праву считаются электронейрография и электромиография, которые позволяют точно определить наиболее характерные для миопатии отклонения. Для выявления различного рода органических изменений врачи назначают проведение КТ или МРТ мозга. По показаниям дополнительно может быть проведено томографическое обследование внутренних органов.
Наиболее точную информацию о заболевании позволяет получить биопсия мышц, а также последующее микроскопическое, морфологическое, гистохимическое исследование. Благодаря этой методике врачу удается поставить окончательный диагноз. Для постановки диагноза и дифференциальной диагностики неврологу может потребоваться консультация кардиолога, нефролога, офтальмолога, генетика, детского невролога. Крайне важно выявить заболевание на его ранней стадии, поскольку это позволяет подобрать оптимальный способ его лечения.
Лечение метаболических миопатий
На сегодняшний день не существует действенных методик лечения врожденных метаболических миопатий. Если у пациента была обнаружена такая форма заболевания, ему назначают только симптоматическую терапию. Больному необходимо будет соблюдать специальную диету, которая предусматривает преобладание в рационе продуктов с высоким содержанием белка. Показан также прием фруктозы и поливитаминов. Если у пациента была обнаружена миоглобинурия, ему дополнительно начинают вводить жидкость для предотвращения почечной недостаточности и поддержания нормального диуреза.
Для устранения симптомов митохондриальных миопатий пациенту приписывают медикаментозную терапию, предусматривающую прием препаратов, которые улучшают энергический метаболизм (убихинон, L-карнитин, тиамин, рибофлавин, витамины С и Е). По показаниям врача может быть также назначена ортопедическая коррекция. Лечение приобретенных заболеваний строится по иному принципу: терапия направлена не на устранение симптомов, а на лечение основного заболевания, вызвавшего метаболическую миопатию.
Прогноз и профилактика метаболических миопатий
Прогноз для пациентов с разными формами метаболических миопатий зачастую неблагоприятный. Особенно трудно поддается лечению заболевание, возникшее в первые недели жизни младенца. Младенческие формы метаболических миопатий имеют смертельный исход — обычно пациенты умирают в раннем возрасте. Что касается поздних форм заболевания, то они имеют куда более благоприятный прогноз. Положительный исход заболевания также зависит от вовлеченности в него патологий сердца, почек, печени и других органов.
Более благоприятный исход имеют приобретенные метаболические миопатии, поскольку после устранения факторов, которые их спровоцировали, можно полностью устранить все основные проявления болезни. Неврологи советуют будущим родителям соблюдать меры профилактики первичной (врожденной) патологии. Для этого перед зачатием малыша и в первом триместре беременности необходимо пройти медико-генетическое консультирование.
Витамин D при мышечной дистрофии Дюшенна
Оценка эффективности восполнения дефицита и поддерживающей дозы витамина D, необходимых для достижения оптимальных уровней у мальчиков с мышечной дистрофией Дюшенна (МДД).
МЕТОД:
25 (OH) D уровни и одновременно доза витамина D были собраны из ретроспективного анализа мальчиков с МДД в нейромышечных центре. Уровни витамина D были разделены: дефицит — 75 нмоль / л.
РЕЗУЛЬТАТ:
617 проб на витамин D были получены у 197 мальчиков (диапазон 2-18 лет) -69% из них принимали кортикостероиды. У мальчиков, не принимавших витамин Д (154 образцов), обнаружен дефицит в 28%, недостаточность у 42%, адекватные уровни у 24% и оптимальные уровни у 6%. Проведено дополнение рациона добавками с витамином D (463 образцов). Три месяца ежедневного приема 3000 МЕ (23 проб) или 6000 МЕ (37 проб) дают оптимальный уровень в 52% и 84%, соответственно. Среди 182 образцов, взятых при восполнении 400 М, выявлен дефицит у 19 (10%), недостаточность у 84 (47%), адекватный уровень у 67 (37%) и оптимальные уровни у 11 (6%). Среди 97 образцов при добавлении 800 МЕ обнаружен дефицит у 2 (2%), недостаточность у 17 (17%), адекватный уровень у 56 (58%) и оптимальные уровни у 22 (23%). 81 образец при 1000 МЕ и 14 образцов при 1500 МЕ имели оптимальный уровень в 43% и 64%, соответственно. Токсичности не наблюдалось (самый высокий уровень 230 нмоль / л).
ВЫВОДЫ:
Распространенность дефицита витамина D и недостаточности при МДД высока. Режим, при котором доза насыщения 6000 МЕ и поддерживающая доза 1000-1500 МЕ / сут, был связан с оптимальными уровнями витамина D. Эти данные имеют важное значение для оптимизации применения витамина D при МДД.
http://www.ncbi.nlm.nih.gov
Источник МойМио
Мышечная дистрофия (миопатия): симптомы и лечение, что такое мышечная дистрофия Дюшенна
Закрыть- Болезни
- Инфекционные и паразитарные болезни
- Новообразования
- Болезни крови и кроветворных органов
- Болезни эндокринной системы
- Психические расстройства
- Болезни нервной системы
- Болезни глаза
- Болезни уха
- Болезни системы кровообращения
- Болезни органов дыхания
- Болезни органов пищеварения
- Болезни кожи
- Болезни костно-мышечной системы
- Болезни мочеполовой системы
- Беременность и роды
- Болезни плода и новорожденного
- Врожденные аномалии (пороки развития)
- Травмы и отравления
- Симптомы
- Системы кровообращения и дыхания
- Система пищеварения и брюшная полость
- Кожа и подкожная клетчатка
- Нервная и костно-мышечная системы
- Мочевая система
- Восприятие и поведение
- Речь и голос
- Общие симптомы и признаки
- Отклонения от нормы
- Диеты
- Снижение веса
- Лечебные
- Быстрые
- Для красоты и здоровья
- Разгрузочные дни
- От профессионалов
- Монодиеты
- Звездные
- На кашах
- Овощные
- Детокс-диеты
- Фруктовые
- Модные
- Для мужчин
- Набор веса
- Вегетарианство
- Национальные
- Лекарства
- Антибиотики
- Антисептики
- Биологически активные добавки
- Витамины
- Гинекологические
- Гормональные
- Дерматологические
- Диабетические
- Для глаз
- Для крови
- Для нервной системы
- Для печени
- Для повышения потенции
- Для полости рта
- Для похудения
- Для суставов
- Для ушей
- Желудочно-кишечные
- Кардиологические
- Контрацептивы
- Мочегонные
- Обезболивающие
- От аллергии
- От кашля
- От насморка
- Повышение иммунитета
- Противовирусные
- Противогрибковые
- Противомикробные
- Противоопухолевые
- Противопаразитарные
- Противопростудные
- Сердечно-сосудистые
- Урологические
- Другие лекарства
- Врачи
- Клиники
- Справочник
- Аллергология
- Анализы и диагностика
- Беременность
- Витамины
- Вредные привычки
- Геронтология (Старение)
- Дерматология
- Дети
- Женское здоровье
- Инфекция
- Контрацепция
- Косметология
- Народная медицина
- Обзоры заболеваний
- Обзоры лекарств
- Ортопедия и травматология
- Питание
- Пластическая хирургия
- Процедуры и операции
- Психология
- Роды и послеродовый период
- Сексология
- Стоматология
- Травы и продукты
- Трихология
- Другие статьи
- Словарь терминов
- [А] Абазия .. Ацидоз
- [Б] Базофилы .. Булимия
- [В] Вазектомия .. Выкидыш
- [Г] Галлюциногены .. Грязи лечебные
- [Д] Дарсонвализация .. Дофамин
- [Е] Еюноскопия
- [Ж] Железы .. Жиры
- [З] Заместительная гормональная терапия
- [И] Игольный тест .. Искусственная кома
- [
Митохондриальная миопатия: причины, симптомы, диагностика, лечение
Митохондриальная миопатия – это термин, который объединяет группу заболеваний, в большинстве своем поражающих мышцы (реже – глаза, мозг и другие части тела).
Какие факторы провоцируют развитие подобных патологий? Каковы причины? Какие симптомы указывают на наличие у человека миопатии? И, самое главное, как лечить такое состояние? Об этом и многом другом сейчас речь и пойдет.
Типы митохондриальных заболеваний
С их рассмотрения хотелось бы начать. Каждый недуг данного характера обусловлен биохимическими, структурными или генетическими дефектами митохондрий. Они приводят к одному и тому же последствию – к нарушению тканевого дыхания.
Передается предрасположенность исключительно по женской линии, но к детям обоих полов. Патологические нарушения обычно проявляются в дефектах разных звеньев в дыхательной цепи, цикле Кребса или процессах бета-окисления.
Стоит оговориться, что далеко не все регуляторы и ферменты, являющиеся необходимыми для полноценного функционирования митохондрий, проходят кодировку через митохондриальную ДНК. В ряде случаев в данном процессе принимает участие ядерная ДНК.
И перед тем как перейти к подробному рассказу о том, что это такое – митохондриальная миопатия, следует рассмотреть группы заболеваний данного происхождения. Всего их две:
- Наследственные синдромы, которые обусловлены генными мутациями. Это синдромы Кернс-Сейра, Пирсона, Барта, MELAS, MERRF и т. д.
- Вторичные заболевания, которые включают нарушение клеточного энергообмена. Сюда относится гликогеноз, печеночная недостаточность, рахит, диабет, гипопаратиреоз, панцитопения, мигрень, а также синдром хронической усталости.
Типов митохондриальных наследственных заболеваний существует намного больше. В список включены такие недуги:
- Сахарный диабет, сопровождающийся глухотой.
- Синдром Вольфа-Паркинсона-Уайта. Сердечная патология, характеризующаяся аномальным возбуждением желудочков.
- Оптическая нейропатия Лебера. Практически всегда чревата потерей зрения, которая приходится на ранний пубертатный период.
- Энцефалопатия нейрогастроинтенстинального характера.
- Рассеянный склероз.
- Атаксия, нейропатия.
- Туннельное зрение, слепота, деменция, птоз.
- Синдром Лея. Также известен как подострая некротизирующая энцефаломиопатия.
Следует оговориться, что изначально мутации такого рода считались редкими. Но в результате исследования на 10 известных генетических аномалий, в котором принимало участие 3000 новорожденных, таковые обнаружились в довольно большом количестве – у 1-го младенца из 200.
Этиология
Митохондриальная миопатия формируется вследствие нарушений, возникающих в митохондриях. Они являются источниками энергии, которые находятся внутри практически всех клеток организма.
Каков патогенез? Так называемой базой обыкновенной клетки являются сотни митохондрий. Их общей энергии ей хватает для развития и поддержания жизнедеятельности.
Однако некоторые митохондрии могут быть дефектными. Из-за их наличия клетка лишается аденозинтрифосфата – вещества, имеющего огромное значение в процессе обмена веществ. Следствием становится накапливание излишнего количества молекул топлива и разрушающих форм кислорода.
Почему же некоторые митохондрии оказываются мутированными? Причина заключается в генетических мутациях. Ведь гены – это наследственные инструкции. Они задействованы в процессе «изготовления» белков. А те гены, которые порождают патологии указанного характера, отвечают за белки, действующие именно внутри митохондрий.
Патогенез
Что же происходит вследствие вышеописанного? Организм начинает использовать молекулы избыточного топлива, хотя нужды в этом нет. В результате генерируются побочные продукты, являющиеся потенциально опасными (молочная кислота, например). То же самое происходит в тех случаях, когда клетке не хватает кислорода. Такое, кстати, случается и в момент выполнения тяжелых упражнений.
Что в итоге? Уровень молочной кислоты в кровяном лактоацидозе увеличивается. Из-за этого возникает мышечная усталость. И данное явление часто становится причиной повреждения мышечной и нервной ткани.

Иначе говоря, совокупные эффекты энергетической депривации, а также накопления в клетках токсинов, приводят к появлению неврологических и мышечных симптомов. Последние и указывают на сформированную митохондриальную миопатию.
Симптомы
Теперь следует поговорить о признаках, по которым можно узнать о наличии заболевания, относящегося к рассматриваемой группе патологий.
Ключевые симптомы митохондриальной миопатии выделяют в такой перечень:
- Сильная усталость мышц.
- Непереносимость физических упражнений, даже не требующих особой нагрузки.
- Слабость.
- Судороги и парезы.
- Одышка.
- Изменение цвета мочи.
- Головные боли, которые по характеру напоминают мигрень.
Поражаются мышцы конечностей, часто диагностируется повреждение волокон глазного яблока (это проявляется офтальмоплегией и птозом). В патологический процесс может вовлекаться ЦНС, в таких случаях диагностируют деменцию, миоклонии, эпилепсию, мозжечковую атаксию и т. п.
Нередко поражение распространяется на почки (тубулопатия), сердце (кардиомиопатия), слуховой анализатор, печень.
Еще важно оговориться, что обычно возникает митохондриальная миопатия у детей. Однако «дебютировать» патология может и в старшем возрасте.
Как бы там ни было, мышечная слабость имеет обычно распространенный характер, по которому большинство пациентов и узнают о своем недуге. Реже встречаются ограниченные проявления – локальные поражения мышц лица, конечностей, глазного яблока.
Диагностика
Поговорив о симптомах митохондриальной миопатии, можно перейти к изучению особенностей диагностики. Обычно подозрение данной патологии у врачей возникает после обнаружения птоза (опущение верхнего века) либо нарушения движений глазных яблок.
В таких случаях пациента направляют на сдачу крови на анализ. Результаты, как правило, демонстрируют увеличенный уровень молочной кислоты. Но это тоже не может быть основанием для постановки точного диагноза. Все сомнения развеять способны результаты пробы мышечной биопсии.
Изучив в лабораторных условиях фрагмент мышечной ткани, можно обнаружить многое. Митохондрии людей с данной патологией отличаются от здоровых, не мутированных. Они собираются на краях мускульной ткани, из-за чего та обретает красноватый, рваный вид.

Еще часто назначают измерение функциональности дыхательной цепи. Это нужно для установления дефектной зоны. И лишь в некоторых случаях удается поставить диагноз по мутации в генетическом коде.
Вообще, без сбора полной анамнестической картины и подробного клинического обследования диагностировать митохондриальную миопатию у детей или взрослых невозможно. Основная сложность заключается в отсутствии жалоб у пациентов в состоянии покоя. Поэтому ряд показанных диагностических процедур велик. Он включает в себя:
- Исследование ферментативной активности (сдача крови на ферменты ЛДГ, КФК, АЛТ, АСТ, адолазы и т. д.).
- Электронейрография (альтернатива – электромиография).
- Ишемический тест на предплечье, необходимый для выявления гликогеноза.
- Томография внутренних органов.
- КТ или МРТ головного мозга.
- Биопсия мышц с микроскопическим, гистохимическим, а также морфологическим исследованием.
Кроме всего перечисленного, для точной диагностики митохондриальной миопатии часто требуется пройти консультацию нефролога, кардиолога, невролога, генетика и офтальмолога.
Осложнения
Митохондриальная миопатия является очень тяжелым нарушением, чреватым серьезными последствиями. Почему важно не пренебрегать терапией, даже если прогноз малоприятный? Потому что если запустить заболевание, можно допустить развитие осложнений. К ним относятся такие состояния:
- Потеря слуха.
- Деменция.
- Лактоацидоз.
- Резкое снижение веса.
- Миоклоническая эпилепсия прогрессивного типа.
- Ограниченная подвижность глаз.
- Нарушения нервной системы.
- Рвота.
- Скелетные аномалии мышц.
- Расстройства ЖКТ.
- Затрудненность в глотании.
- Сердечная недостаточность или нарушенный ритм.
- Судороги.
- Слабоумие.
И это далеко не все возможные последствия митохондриальной миопатии. Дают ли инвалидность при таком состоянии? Логичный вопрос. Поскольку данная патология накладывает весомый отпечаток на работоспособность человека, то да. Заболевание с поражением нервно-мышечного аппарата, подтвержденное медицинским учреждением – основание для получения инвалидности.
Терапия
Лечение митохондриальной миопатии, к сожалению, не представляется возможным. Потому что проблема заключается во врожденном нарушении обмена веществ. Говоря простым языком, в системе имеется сбой, который устранить нереально.
Однако без терапии не обойтись никак. Симптоматическая помощь должна быть. То, какие препараты придется принимать пациенту, определяет врач после проведения диагностики митохондриальных заболеваний.

Также неотъемлемой составляющей жизни пациента становится диетотерапия. Очень важно употреблять продукты с повышенным содержанием фруктозы и белка. Сочетая такой рацион с поливитаминами, можно улучшить состояние, особенно при гликогенозах.
Если же у пациента диагностирована миоглобинурия, то назначают введение в организм дополнительного количества жидкости. Это необходимо для профилактики почечной недостаточности и диуреза.
И в обязательном порядке при митохондриальной миопатии назначают прием медикаментов, цель которых – улучшение энергетического метаболизма. Это рибофлавин, L-карнитин, витамины Е и С, тиамин и убихинон.
Важно оговориться, что отличные результаты показывает употребление глюкокортикостероидов. Еще часто назначают ортопедическую коррекцию.
Отдельными случаями являются пациенты с приобретенными и вторичными миопатиями. Здесь терапию направляю на устранение причины митохондриальных заболеваний – корректируют системные недуги, эндокринные патологии, интоксикации и т. д. Говоря простым языком, в таких случаях лечат то заболевание, которое и спровоцировало появление миопатии. Уйдет оно – устранится и данное последствие.
Физкультура и массаж
Это две ключевые составляющие терапии при миопатии. Человеку, страдающему данным недугом, нельзя вести малоподвижный или сидячий образ жизни. Это лишь усугубит его состояния.
А вот лечебная физкультура позволяет предотвратить атрофию мышц и дальнейшее развитие контрактуры. Приятным бонусом является улучшение мышечного тонуса.
Особенно важно вовремя начать такое лечение при миопатии Дюшенна. Полезно выполнение упражнений в воде (в бассейне, например, а лучше в море), стоит делать акцент на конечности.
Обычно пациенту назначают индивидуальный курс лечебной физкультуры. Нагрузка, разумеется, минимальная – посильная для пациента. Когда человек пройдет курс, то останавливаться не рекомендуется. Наоборот, нужно ежедневно выполнять упражнения в домашних условиях, хотя бы немного усиливая нагрузки.
Если с миопатией столкнулся совсем маленький ребенок, то ему нужно активно поддерживать тонус голеностопных мышц, поскольку именно этот отдел влияет на качество ходьбы.

Это нормально, когда у человека не получается справляться с физкультурой. А потому поначалу дозировка общеразвивающих упражнений минимальна – 4 раза для каждого, не более. И использовать подручные средства для их выполнения разрешено.
Что касается массажа, он избирательный, специалист интенсивнее воздействует на наиболее пораженные мышцы. Рекомендованный курс – 1,5 месяца с ежедневными сеансами.
Помимо перечисленного, настоятельно рекомендуется ходить на занятия в бассейн как минимум 2 раза в неделю. Еще позитивно на состояние здоровья отражаются упражнения на дыхание.
Что еще нужно знать?
Когда речь идет о миопатии, очень важно осознать – лечение генетической аномалии либо наследственного генного заболевания, пока не разработано. Единственный вариант – симптоматическая терапия, способная улучшить качество жизни. Ее цель – восстановить и усилить происходящие в мышечных тканях метаболические процессы.
Обязательно употребление витаминов группы В. Они широко известны своим антиневритным действием. Именно эти препараты способны усилить, а затем и восстановить нервно-мышечные импульсы в поврежденных структурах. Но принимать их нужно лишь параллельно с аденозинтрифосфорной кислотой. Она является элементом, который модулирует энергетические обменные реакции на клеточном уровне.

Еще терапия подразумевает прием антихолинэстеразных средств. К таковым относится галантамин и амбеноний. Они оказывают целый ряд положительных действий:
- Накопление ацетилхолина.
- Усиление выносливости.
- Улучшение нервно-мышечной передачи.
- Повышение активности.
Кроме этого, к приему показана глютаминовая кислота и гидролизаты. Употребление этих средств способствует восполнению запасов организма, необходимых для построения пресловутых мышечных волокон.
И, разумеется, не обходится без употребления микроэлементов. Говоря простым языком, медикаментозная терапия является многосоставной, комбинированной. Длительность колеблется от одного до двух месяцев, но за год пациент проходит как минимум три таких курса.
Диета
Раз речь идет об особенностях митохондриальных заболеваний и их лечении, то нужно в отдельности поговорить о рационе, показанном к соблюдению людям, столкнувшимся с миопатией.
Главная цель диеты – улучшить здоровье, перестроить обмен веществ, а также заменить главное «топливо» организма на жиры.
Каковы основные положения рациона? В нем должны содержаться высококачественные жиры в большом количестве, малый объем углеводов и умеренный – протеина. Соблюдение такой диеты направлено на оптимизацию способности митохондрий вырабатывать кетоны – органические вещества, лучше всего подходящие на «роль» основного топлива организма.
Однако чтобы организм начал сжигать их, надо увеличить количество употребляемых здоровых жиров и свести к минимуму объем съедаемых углеводов.
Прогноз
Выше было многое сказано о митохондриальной миопатии. Что это – ясно. Каковы же прогнозы? К сожалению, неблагоприятные. Особенно когда речь идет о младенческих формах и тех заболеваниях, которые дают о себе знать с самых ранних недель жизни ребенка. Такие пациенты часто погибают в начале новорожденного периода.

У поздних и взрослых форм прогноз более благоприятный. Но то, как будет протекать патологический процесс, а также каков будет итог, зависит еще и от вовлечения в него других систем и органов. Если, например, поражено еще сердце, почки и печень, то прогноз будет также неблагоприятным.
Шансы на улучшение качества жизни имеют пациенты с приобретенной митохондриальной миопатией. Это не может не радовать. Симптомы их патологического процесса удается смягчить, проведя коррекцию причинного заболевания.
Необходимо оговориться, что нельзя пренебрегать профилактикой первичных метаболических патологий. В чем же она заключается? В генетическом медицинском консультировании мужчины и женщины, решившихся на зачатие. Его нужно будет провести перед планированием беременности, а потом еще и в первом триместре.
Для чего это нужно? Своевременное выявление пресловутых вторичных миопатий позволяет быстро начать терапию, благодаря проведению которой можно избежать развития нарушений в мышечной ткани.
Дефицит (недостаток) витамина Д (D): симптомы, причины, лечение
Недостаток витамина Д – часто встречающееся явление. По статистике, в США он наблюдается у 40-60% населения, в России – озвучивают схожие цифры, в Великобритании, по опросам – у пятой части населения. В целом в мире называют порядка 1 миллиарда.
Содержание:
1. Симптомы дефицита витамина Д у женщин, мужчин и детей:
2. Причины дефицита витамина Д, факторы риска.
3. Диагностика:
4. Лечение недостатка витамина D:
5. Мониторинг.
6. Прогноз.
7. Профилактика.
Витамин Д жизненно важен для здоровья человека. Более 90% нутриента продуцируется в коже из предшественника под действием ультрафиолетовых лучей.
В составе большинства продуктов находится незначительный объем витамина. К пище, богатой им, относят:
- Жирную рыбу: сардину, сельдь, форель, тунец, лосось, скумбрию. Масло печени трески.
- Яичный желток, красное мясо и печень.
В некоторые продукты производители дополнительно добавляют витамин, к примеру, молоко, некоторые злаки (сухие завтраки).
Эти рекомендации обеспечивают достаточный уровень нутриента.
Симптомы недостатка витамина Д у женщин, мужчин и детей
У многих людей не возникает никаких признаков, либо они испытывают общие симптомы – усталость, недомогание. Поскольку проявления дефицита часто неспецифичны или неопределенны, проблему не выявляют.
Рахит у детей и остеомаляция у взрослых – классические, но крайне редкие симптомы тяжелой недостаточности витамина Д, вызванные неадекватной минерализацией костного матрикса. Дефицит нутриента провоцирует низкое содержание кальция и фосфата в организме, что приводит к вторичному гиперпаратиреозу (увеличению выработки паратгормона (ПТГ)).
Научные изыскания выявили связь между низким уровнем витамина Д и рядом иных нарушений:
- злокачественными опухолями груди, кишечника, предстательной железы, легких;
- метаболическим синдромом, ожирением;
- ИБС;
- диабетом 1 и 2 типа;
- туберкулезом;
- рассеянным склерозом, деменцией;
- преэклампсией;
- ревматоидным артритом.
Симптомы дефицита витамина Д у детей
- Рахит – костная деформация, вызванная дефицитом и поражающая детей в возрасте от 6 месяцев. Ноги могут выглядеть изогнутыми, появляются размягченные участки на костях черепа. Дети жалуются на боли в костях, ногах, мышцах или на мышечную слабость.
- Плохой рост, трудности с навыками ходьбы.
- Задержки с ростом зубов.
- Высокий риск инфекций:постоянные респираторные проблемы. Согласно исследованиям,витамин Д помогает защитить от вирусных заболеваний дыхательных путей, и это особенно верно в отношении детей. Если у ребенка – тяжелая астма, можноувеличить потребление витамина Д. В связи со слабостью грудных мышц и мягкой грудной клеткой возникают сложности с дыханием.
- Тяжелый рахит может стать причиной низкого уровня кальция в крови. Это приводит к мышечным спазмам, припадкам и затрудненному дыханию. Детям требуется срочное стационарное лечение.
- Чрезвычайно редко развивается слабость сердечной мышцы (кардиомиопатия).
- Дефицит нутриента может провоцировать раздражительность у детей.
- Гипергидроз головы (повышенная потливость) может быть ранним симптомом дефицита кальциферола. Кормящим матерям специалисты рекомендуют включить больше продуктов, богатых витамином Д, или биодобавки, чтобы ребенок в итоге получал достаточное количество нутриента.
Симптомы недостатка витамина Д у грудничков
У младенцев с тяжелым дефицитом развиваются мышечные спазмы, гипокальциемические судороги (тетанические судороги), трудности с дыханием, обусловленные низким количеством кальция.
Рахит
Классическое представление – ребенок с костными аномалиями ног, деформациями грудной клетки, таза, черепа, плохим ростом, задержкой в развитии зубного ряда, болью в костях. Более детальные признаки заболевания:
- Размягчение участков черепа, появление лобных бугров в первые несколько месяцев жизни, отсроченное закрытие родничков.
- Чувствительные и опухшие суставы.
- Утолщение концов ребер («рахитические чётки») в области перехода хрящевой ткани в костную у 3-6 месячного ребенка.
- Деформированные кости ног – Х-образное искривление.
- Замедленная или ковыляющая походка.
- Нарушения в развитии: маленький рост и недостаточный набор массы тела.
- Боли в костях и суставах.
- В тяжелых случаях могут быть переломы.
- Замедленное развитие зубов, гипоплазия эмали, кариес.
- Могут присутствовать признаки гипокальциемии, требующие срочного педиатрического вмешательства (судороги, раздражительность, затрудненное дыхание при апноэ, тетания, стридор), кардиомиопатия или остановка сердца, особенно у младенцев.
Симптомы недостатка витамина Д у взрослых
1. Боль и мышечная слабость (в основном руках, либо в основном в ногах, или в руках и ногах – носит название проксимальная) – главные признаки недостатка нутриента у взрослых. Бывают мягкими и неспецифичными с общим отсутствием хорошего самочувствия.
2. Тяжелая недостаточность – остеомаляция — провоцирует сильную боль и слабость. Возникают трудности при подъеме по лестнице, вставании с пола и пр. Развивается походка «вразвалочку».
3. Умеренное давление на кости может вызывать болезненные ощущения, часто более заметные в области ребер или костях голени. Также отмечаются в нижней части спины, в бедрах, в области таза и ногах. Боль в костях бывает трудно отличить от боли в мышцах или суставах. Но есть некоторые индикаторы. Боль в мышцах сосредотачивается в конкретной области и увеличивается во время движения или физической активности, костная боль – шире и глубже. Нередко появляются трещины в костях, провоцирующие чувствительность и боль.
4. Депрессивное состояние, перепады настроения. Витамин D помогает производить нейротрансмиттер — серотонин, влияющий на ощущение счастья. Исследователи связывают низкий уровень нутриента с эпизодами депрессии. На территориях, где солнечных дней в году мало, специалисты рекомендуют лампы для светотерапии. Они помогают поддерживать уровень витамина Д в темные зимние месяцы.
5. Бесплодие. Согласно результатам исследований, дефицит нутриента может играть роль в развитии синдрома поликистозных яичников (СПКЯ), ведущей причиной женского бесплодия. Один из распространенных симптомов болезни – черный акантоз – состояние, при котором кожа темнеет и утолщается.
6. Хронические инфекции. Влияние витамина Д простирается на более 2000 генов в организме человека, поэтому не удивительно, что работа иммунной системы также связана с уровнем нутриента. При достаточном количестве витамина иммунная система устойчива и способна бороться с инфекциями и болезнями, при недостатке становится уязвимой.
Остеомаляция
Более детальная характеристика признаков болезни:
- Признаки основного заболевания (например, хронической болезни почек, мальабсорбции), ставшего причиной дефицита нутриента, могут преобладать.
- Ранние симптомы включают постоянную усталость, боли в костях и суставах.
- К поздним проявлениям относят мышечную слабость (особенно проксимальную), парестезию (расстройство чувствительности).
- У серьезно пострадавших пациентов могут наблюдаются трудности при ходьбе: ковыляющая походка или изменение походки с проксимальной мышечной слабостью и выраженным аддукторным спазмом (боли и напряжение в мышцах, ограничение движения).
- Другие признаки включают кривизну позвоночника, симптомы гипокальциемии (низкого уровня кальция в крови).
- У пациента могут наблюдаться множественные переломы, которые часто являются двусторонними и симметричными. Типичные участки: шейка бедренной кости, лопатка, ребра, позвонки.
- Возможна скелетная деформация позвоночника (сколиоз, кифоз) и черепа.
- Деформация зубов, гипорефлексия (снижение рефлексов, преимущественно спинальных).
Возможные долгосрочные последствия дефицита витамина Д:
- Увеличение заболеваемости и смертности от рака у мужчин, особенно при злокачественных опухолях пищеварительной системы.
- Развитие атеросклероза и повышение заболеваемости и летального исхода от кардиоваскулярных болезней.
- Увеличение восприимчивости к тяжелым инфекциям и смертности у критических больных.
Причины дефицита витамина Д
Недостаток нутриента продолжает распространяться среди детей и взрослых.
Факторы риска
- Темная кожа. В Южной Азии недостаток витамина D наблюдается у 94% здоровых взрослых. Организм людей с темной кожей не может синтезировать необходимый объем нутриента.
- Детский возраст и возраст старше шестидесяти пяти лет.
- Беременность.
- Ожирение.
- Строгое применение солнцезащитных средств.
- Постоянное пребывание в доме или в больнице.
- Нищета.
- Вегетарианство.
- Алкоголизм.
- Наличие данного нарушения в семейном анамнезе.
Недостаток нутриента может быть связан с рассмотренными ниже тремя причинами.
1. Повышенная потребность организма в витамине D
Недостаток нутриента, скорее всего, будет развиваться у следующих групп людей:
- Беременные и кормящие женщины. Дефицит также возникает у женщин, которые рожают детей через короткие промежутки времени.
- Дети на грудном вскармливании, когда в организме матери нет достаточного количества нутриента. Либо младенцы, употребляющие только грудное молоко, особенно после полугода, поскольку в этом продукте – мало витамина Д.
2. Организм не способен синтезировать необходимый объем нутриента
- Организм пожилых людей не способен производить нужное количество нутриента.
- Люди, которые получают мало ультрафиолетового излучения, подвержены риску дефицита витамина D. Это проблема северных регионов.
- Некоторые патологии влияют на способность человеческого тела вырабатывать нутриент (желудочно-кишечная мальабсорбция): синдром короткой кишки, кистозный фиброз, хроническое заболевание поджелудочной железы, болезнь желчных путей (например, первичный билиарный цирроз, желчные фистулы, атрезия желчных путей), болезнь Крона, целиакия, цирроз. Также операции (резекции желудка и кишечника) влияют на усвоение.
- Редко у людей без каких-либо факторов риска и заболеваний развивается данное нарушение. Неясно, почему это происходит, возможно, связано с метаболической проблемой, как синтезируется или поглощается нутриент. Так, здоровые люди со светлой кожей, получающие достаточное количество солнечного света, могут испытывать недостаток витамина.
- Дефицит развивается при приеме некоторых лекарств, среди них: карбамазепин, фенитоин, примидон, рифампицин, высокоактивная антиретровирусная терапия, колестирамин и кадмий.
- Серьезный недостаток кальция в рационе может вызвать рахит, несмотря на адекватный уровень витамина D.
3. Дефицит витамина D в рационе
Чаще он встречается у людей, следующих строгой вегетарианской или веганской диете, либо не употребляющих рыбу.
Как определить недостаток витамина Д?
Предположения, указывающие на недостаток, базируются на истории болезни, симптомах, образе жизни. Диагноз можно поставить с помощью простого анализа крови.
Первоначальные диагностические исследования:
1. Биохимический анализ крови: почечной функции, электролитов (включая уровень кальция и фосфата в сыворотке крови), функции печени (LFTs), количество ПТГ.
- Более 80% взрослых с остеомаляцией имеют высокую концентрацию щелочной фосфатазы в сыворотке.
- Гипокальциемия, гипомагниемия и гипофосфатемия могут присутствовать в зависимости от тяжести, длительности болезни и потребления кальция в рационе пациента.
- Повышение ПТГ в плазме (вторичный гиперпаратиреоз) характерно, но не всегда встречается у пациентов с остеомаляцией.
2. Тест на анемию, наличие которой предполагает возможную мальабсорбцию.
3. Микроскопическое исследование осадка мочи помогает определить, есть ли у больного хроническое заболевание почек.
4. Анализ 25-гидроксивитамина Д (25-OHD) наиболее надежно определяет количество нутриента.
- При симптоматической остеомаляции или рахите концентрация (25-OHD) в сыворотке — менее 25 нг/мл.
- Норма 25-OHD — между 50 и 70 нг/моль, но более оптимальный уровень – 75 нг/моль и выше.
Оценка выполняется для выявления основной причины дефицита витамина, если подозревается, например, целиакия или кистозный фиброз, вызывающие мальабсорбцию.
Дальнейшие исследования при рахите/остеомаляции
1. Детям для диагностики рахита назначают рентген длинной кости.
2. Взрослым если диагноз очевиден, возможно проведение следующих проверок:
- Рентген костей — шейки бедра, таза, ребер, лопаток – выявляет патологические участки.
- Исследование DEXA диагностирует низкую плотность кости.
- МРТ помогает изучить состояние мягких тканей при разрыве связок.
- КТ используется для оценки патологических переломов.
- Сканирование костей показывает области воспаления в ребрах и около суставов.
3. Биопсия подвздошной кости показывает сниженную минерализацию, но в настоящее время редко требуется.
Лечение дефицита витамина Д у женщин, мужчин и детей
Основная терапия – прием биодобавок — эргокальциферола или кальциферола. Это могут быть таблетки, капсулы, жидкий препарат, инъекции. С учетом ситуации, возраста, тяжести состояния врач рекомендует дозу, график лечения. Узнать о влиянии нутриента на профилактику и терапию различных заболеваний можно в статье — «Польза витамина Д для мужчин, женщин и детей».
Инъекции
Действие одной инъекции витамина Д длится порядка шести месяцев. Это очень эффективный и удобный вид терапии. Подходит людям, которые не любят принимать пероральные средства или просто забывают это делать.
Таблетки или жидкие препараты с высоким содержанием витамина D
Дозу лекарства можно принимать каждый день, каждую неделю или каждый месяц — зависит от конкретной ситуации и предписания врача. При высоких дозах нужно точно следовать инструкции. Преимущество высоких доз – быстрое устранение дефицита, что очень важно для детей.
Обычные таблетки, порошки или жидкие средства
Их принимают ежедневно на протяжении примерно года, чтобы недостаток витамина был компенсирован. Данный вариант подходит в целях профилактики или при незначительном дефиците.
Поддерживающая терапия после устранения недостатка витамина D
Несмотря на то, что запасы организма пополнены, требуется дальнейшее лечение, чтобы предотвратить дефицит в будущем. Это связано с тем, что возможно какой-либо фактор риска все еще продолжает оказывать действие. Назначенная доза может быть меньше количества, необходимого для лечения недостатка.
Если какие-либо риски при приеме биодобавок?
Стоит обратить внимание на следующие ситуации:
- Если принимаются другие лекарства: дигоксин (при фибрилляции предсердий) или тиазидные диуретики (бендрофлуметиазид – используется для лечения высокого кровяного давления) — необходимо избегать высоких доз витамина D. Прием дигоксина нуждается в тщательном контроле.
- Когда имеют место следующие заболевания: камни в почках, некоторые виды болезней почек, патологии печени или гормональные расстройства. Может понадобиться консультация специалиста.
- Витамин Д нельзя принимать при повышенном содержании кальция в организме или некоторых видах рака.
- Дозу нужно будет увеличить, если назначены определенные лекарства, воздействующие на нутриент. К ним относятся: карбамазепин, фенитоин, примидон, барбитураты и некоторые лекарства для лечения ВИЧ-инфекции.
Мультивитамины не подходят для длительной терапии высокими дозами, поскольку витамин А в их составе – вреден в больших количествах.
Общие рекомендации по лечению:
- Обратится к диетологу или самостоятельно найти информацию.
- Находится под воздействием ультрафиолетовых лучей указанный промежуток времени.
- Принимать БАД с витамином Д.
- Лечить базовое заболевание.
- Следовать назначенной терапии. Возможно, потребуется ортопедическое вмешательство.
- Лечить боли.
Лечение дефицита витамина Д у детей
Для детей с рахитом предпочтителен в таблетках кальциферол, эргокальциферол или колекальциферол.
- Младенцам до полугода ежедневно назначают 3 000 МЕ, увеличивая до 6 000 МЕ после. Ежедневная норма для детей 12-18 лет — 10 000 МЕ.
- Поддерживающая доза — 400 МЕ каждый день — подходит для ребенка любого возраста.
Относительно быстрый биохимический ответ обычно отмечают у детей, в чьем организме нормализуется уровень щелочной фосфатазы на протяжении трех месяцев.
Вполне вероятно, что другие члены семьи ребенка тоже страдают от недостатка нутриента. Им рекомендуется поддерживающая доза кальциферола.
Лечение дефицита витамина Д у взрослых
Терапия кальциферолом в объеме – 10 000 МЕ в сутки и 60 000 МЕ еженедельно приведет к восстановлению резервов нутриента за восемь-двенадцать недель.
Доза поддерживающего лечения составит 1 000 – 2 000 МЕ в день или 10 000 МЕ в неделю.
При тяжелой мальабсорбции или при проблемах с приемом пероральных средств можно рассмотреть внутримышечную дозу — 300 000 МЕ кальциферола каждые четыре недели на протяжении трех месяцев, после этого тот же объем – один или дважды в год.
- Препаратов, объединяющих кальций и витамин D, стоит избегать в долгосрочной перспективе, поскольку кальциевый компонент обычно не нужен.
- Альфакальцидол или кальцитрол неэффективны целью коррекции дефицита витамина и могут вызывать гиперкальциемию.
- Прием витамина D противопоказан пациентам с гиперкальциемией или метастатическим кальцификацией. Относительные противопоказания включают первичный гиперпаратиреоз, почечные камни и тяжелую гиперкальциурию.
- Необходимо соблюдать осторожность при назначении витамина D пациентам, также принимающим определенные препараты, в том числе тиазидные диуретики (которые нарушают выведение кальция) и дигоксин.
Устранение патологических поражений в костях, связанных с недостаточной минерализацией, может занять несколько месяцев. Уровни щелочной фосфатазы и ПТГ начнут снижаться в течение первых трех месяцев лечения, однако, чтобы достигнуть нужного диапазона, может пройти год.
У некоторых взрослых факторы риска витамина Д — постоянные, им будет необходим пожизненный прием биодобавок.
Мониторинг
- Концентрацию кальция в сыворотке нужно регулярно проверять на протяжении ряда недель после начала терапии. Затем спустя 3-4 месяца лечения определяют содержание витамина D, ПТГ и кальция, чтобы оценить эффективность и проведение терапии. Уровень витамина D и кальция следует отслеживать каждые полгода – год.
- При болезнях почек 1,25-дигидроксихолекальциферол мониторят, пока количество щелочной фосфатазы не восстановится до нормы. Тогда лечение уменьшается до поддерживающей терапии. Альфакальцидол можно использовать при дефиците витамина Д из-за заболевания почек.
- Гипокальциемическая тетания требует срочного лечения внутривенным глюконатом кальция (изначально 10 ммоль 10% раствора).
Дальнейшая профилактика нужна, чтобы предупредить возможный рецидив. Она включает устранение любой основной причины, рекомендации по образу жизни (диета, солнце) и часто долгосрочный прием БАД:
- Младенцам до года: 200 МЕ в день.
- Детям старше года: 280-400 МЕ ежедневно.
- Взрослым: 400 МЕ в день. В большей степени эта рекомендация — для определенных групп: тех, кто не получает солнечного света; пожилых людей; принимающих противосудорожные лекарства; при заболеваниях почек или печени.
Прогноз
Прогноз обусловлен основной причиной дефицита, но результат лечения, как правило, хороший.
Терапия простого недостатка с помощью приема добавок и/или ультрафиолетовых лучей плюс коррекция предрасполагающих факторов приводят к значительному улучшению.
Рахит и остеомаляция быстро реагируют на витамин Д. Данные осложнения тяжелого дефицита при отсутствии или задержке лечения приводят к постоянным деформациям костей. Увеличение подвижности с мышечной силой бывает первым клиническим ответом на терапию, но может наблюдаться временное усиление боли в костях.
Некоторым группам людей может потребоваться долгосрочное поддерживающее лечение.
Пока не было выявлено устойчивости к терапии, исцеление костей начинается часто спустя несколько недель после начала лечения и полное выздоровление достигается на протяжении шести месяцев.
Профилактика дефицита витамина Д
Согласно оценкам, 20-30 минут воздействия ультрафиолетовых лучей на область лица и предплечья в полдень у человека со светлой кожей создают эквивалент порядка 2000 МЕ витамина D. Для людей с пигментированной кожей и людей пожилого возраста количество солнечного света должно быть увеличено в 2-10 раз для достижения такого уровня нутриента. Слишком большое воздействие ультрафиолетовых лучей может навредить, поэтому следует избегать загара.
Определенные группы подвержены риску дефицита, по этой причине им рекомендуется принимать БАД:
- Беременные и кормящие женщины (600 МЕ, согласно RDA).
- Младенцы и дети в возрасте от шести месяцев до пяти лет.
- Пожилые люди от шестидесяти пяти лет.
- Испытывающие недостаток воздействия ультрафиолетового излучения.
Врач может рекомендовать обычные биодобавки с витамином Д для людей:
- с заболеваниями кишечника, почек и печени;
- принимающих некоторые лекарства;
- с темной кожей.
Колекальциферол либо эргокальциферол можно использовать с целью предупредить первичный дефицит — 400 МЕ ежедневно — здоровым взрослым людям. При высоком риске недостаточности рекомендуют 800 МЕ в день.
К профилактическим мерам относится также раннее обнаружение и терапия потенциальных причин, таких как мальабсорбция кишечника, хроническая болезнь почек.
Дополняющее информацию о дефиците витамина Д познавательное видео
По материалам
- https://patient.info/health/osteoporosis-leaflet/vitamin-d-deficiency
- https://patient.info/doctor/vitamin-d-deficiency-including-osteomalacia-and-rickets-pro
- https://ods.od.nih.gov/factsheets/VitaminD-HealthProfessional/
- http://americanpregnancy.org/pregnancy-health/vitamin-d-and-pregnancy/
- http://www.foodmatters.com/article/13-signs-of-vitamin-d-deficiency
- http://zozhnik.ru/nedostatok-solnca-chto-delat/
симптомы у взрослых, как лечить
Давным-давно считалось, что витамин Д полезен только для зубов и костей, но со временем выяснились другие обстоятельства. Дело в том, что этот микроэлемент связывают с многочисленными проблемами со здоровьем. Даже доказано, что риск заболеть онкологическими заболеваниями и сахарным диабетом возрастает, если человек страдает от нехватки витамина Д. В нашей стране это явление достаточно распространённое, так как большинство регионов не получают ту дозу солнечных лучей, которая необходима для синтеза этого микроэлемента. Так чем опасен недостаток витамина Д? Симптомы у взрослых, фото, как болезнь проявляется и как ее лечить – все это вы найдете в нашей статье.

Что такое кальциферол?
Витамин Д, или, как его называют по-научному, кальциферол, — это группа биологически активных и жирорастворимых провитаминов: холекальциферола и эргокальциферола. Этот элемент был открыт почти 95 лет назад американским биохимиком Элмером Макколлумом. И использовали его в основном для лечения заболеваний костей (рахит, остеопороз). Сегодня недостаток витамина Д, симптомы у взрослых которого проявляются в основном частыми переломами, может нести более серьезные последствия для здоровья человека.
Как уже сказали, выделяют два активных провитамина кальциферола.
- Холекальциферол или Д3.
- Эргокальциферол или Д2.
Первый провитамин образуется под действием ультрафиолетовых лучей. А второй поступает в организм с пищей. Чтобы увидеть насколько польза этого элемента неоценима, рассмотрим те функции, которые он выполняет:
- Главными элементами для формирования наших зубов и костей являются кальций и магний, так вот для их правильного усвоения необходим витамин Д.
- Также этот «солнечный витамин» принимает активное участие в развитии и росте клеток. Препятствует размножению раковых клеток.
- Витамин Д повышает иммунитет, обеспечивает здоровую свертываемость крови и работу щитовидки.
- Обеспечивает нормальную работу нервных импульсов.
- Витамин Д оказывает влияние на содержание сахара в крови.
На самом деле это только малая часть того, как влияет витамин Д на человеческий организм.
Какова суточная норма кальциферола?
Суточная норма кальциферола напрямую зависит от возраста человека, от его физической активности и даже от того, где он проживает. Например, для самых маленьких (от года и до трех лет) необходимо в сутки получать 10 мкг этого элемента. Такая же доза должны быть обеспечена беременным и кормящим женщинам. Взрослым нужно всего 2,5 мкг в день. Пожилым людям дозировку увеличивают до 15 мкг. Также существует некоторые факторы, при которых суточная норма должны быть увеличена. Например, люди, которые живут в северных регионах, чаще страдают от нехватки солнца, их суточная потребность должна быть выше 10 мкг. Также если люди, которые работают по ночам и спят, когда на улице светит солнце. Они также нуждаются в повышенном потреблении витамина Д.

Причины дефицита «солнечного витамина»
Главная причина дефицита витамина Д в организме, это все же неправильный образ жизни. Скудный рацион питания, отсутствие физической активности — все это приводит к недостатку необходимых микроэлементов. Но существует ряд других факторов, которые не зависят от образа жизни, при этом влияют на содержание этого витамина в организме:
- Пожилой возраст. Дело в том, что в пожилом возрасте в организме нарушается функция всасывания этого микроэлемента, поэтому поступает он в недостаточном количестве, так и образуется недостаток витамина Д. Симптомы у пожилых людей при этом недуге, как правило, не замечают, ссылаясь на возраст.
- «Солнечный» запрет. Случается так, что врачи просто категорически запрещают загорать, например, при онкологических заболеваниях кожи. В остальных случаях загорать можно. Только выбирайте для этого правильное время и не загорайте через стекло.
- Смуглая кожа. Темный цвет кожи препятствует синтезу витамина Д, ведь переизбыток меланина защищает от ультрафиолетовых лучей.
- Беременность и период лактации. В этот период у будущей мамочки нарушается баланс кальция и фосфора, и все полезные вещества идут на развитие малыша, а мама остается ни с чем.
- Болезни печени и почек. Эти органы играют главную роль в превращении витамина в активную форму, поэтому если они выйдут из строя, дефицит важного элемента обеспечен.

Нехватка витамина Д только на начальной стадии может не давать о себе знать, но вскоре вы заметите, как ваше состояние ухудшилось и, как вам кажется, без видимых причин. Чтобы понять, как проявляется это заболевание, нужно знать основные признаки, ведь многие даже и не подозревают, что у них недостаток витамина Д. Симптомы у взрослых при таком заболевании следующие:
- Общая слабость.
- Нервозность, раздражительность и депрессия.
- Проблемы со стулом.
- Нарушение сна.
- Проблемы с зубами, а именно, появление кариеса, расшатывание или полная их потеря.
- Ухудшение зрения.
- Хрупкость и ломкость костей.
- Мышечная слабость.
- Повышенная потливость головы.
- Потеря аппетита и, как следствие, снижение веса.
- Боли в суставах.
- Мышечные судороги.
- Считается, что при таком недуге, как недостаток витамина Д (симптомы у взрослых) на коже может появиться шелушение.
Так как все перечисленные симптомы могут быть и признаками других заболеваний, важно обратиться к опытному специалисту, который проведет все соответствующие исследования и назначит эффективное лечение.

Лечение
Теперь вы знаете, что такое недостаток витамина Д, симптомы у взрослых. Как лечить эту проблему? Пришло время обсудить этот вопрос. На самом деле в этом нет ничего сложного и тем более дорогостоящего. Достаточно выполнять простые, но повседневные действия:
- Самый простой способ получить необходимую дозу – это погулять на улице в солнечную погоду. Достаточно всего полчаса.
- Вы можете принимать биологически активные добавки, которые продаются в аптеках и стоят недорого.
- Регулярно принимайте в пищу продукты, которые богаты витамином Д. Список мы представили немного ниже.
- Проведение ультрафиолетового облучения в стационаре.
- Лечение заболеваний внутренних органов.

Чем опасен дефицит витамина Д?
Наверное, многим кажется, что банальная нехватка кальциферола ничем не грозит, но это великое заблуждение. Она может привести к более серьезным последствиям, если вовремя не будут приняты меры для ее лечения, например таким как:
- Астма.
- Остеопороз.
- Онкология.
- Гипертония.
- Мигрени.
- Сахарный диабет.
- Атеросклероз.
Многих женщин наверняка интересует вопрос, как отражается нехватка витамина Д (симптомы у взрослых) на коже от проявлений у детей. Конечно, каждый витамин имеет какое-то свое значения для здоровья внешнего вида, но что касается этого микроэлемента, то тут нет однозначного ответа. Проводились некоторые исследования, и как выяснилось, у одной части людей с сухой кожей был обнаружен дефицит этого компонента, а у другой – он отсутствовал.

Продукты, богатые витамином Д
Кальциферол содержится только в животной пище. Предлагаем вам список из 10 продуктов, которые богаты витамином Д:
- Говяжья печень.
- Куриное яйцо, а именно желток.
- Сливочное масло.
- Творог.
- Сыр.
- Сметана.
- Сливки.
- Печень морских рыб.
- Молоко.
- Грибы.
Заключение
Недостаток кальциферола легко устраним, главное вовремя заметить эту проблему и приступить к ее решению. Ведь опасен не сам дефицит, а те последствия, которые он за собой тянет. Прочитав эту статью, вы теперь знаете, что такое недостаток витамина Д, симптомы у взрослых, как лечить дома этот недуг, и многое другое. Будьте внимательны к своему здоровью!
