Как изменить тенденцию к маловодию в третьем триместре?
Умеренное маловодие при беременности встречается достаточно редко, статистически не больше 5% беременных к концу беременности имеют этот диагноз. Маловодие у беременных — это недостаточное количество околоплодных вод.
Околоплодные воды являются тем водным миром, который окружает малыша на протяжении всей беременности. Впервые околоплодные воды появляются уже на третьей неделе беременности, и сначала их количество по отношению к размерам самого плода очень велико, фактически, ребёнок имеет полную свободу. С увеличением срока беременности количество околоплодных вод нарастает медленнее, чем растёт ребёнок, и его свобода всё более ограничивается. К 37−38 неделе беременности в норме количество околоплодных вод достигает полутора литров, а к моменту родов их становится несколько меньше.
Недооценивать важность околоплодных вод для развития ребёнка нельзя. Они не только служат ему защитой, питанием и окружающей средой. В околоплодных водах содержатся нужные плоду витамины, микроэлементы и белок. Постоянно обновляясь в результате как жизнедеятельности самого ребёнка, который заглатывает их и мочится в них, так и вследствие постоянной продукции и резорбции их плодными оболочками, околоплодные воды создают комфортную стерильную среду, в которой малыш находится в полной безопасности. В родах околоплодный пузырь служит клином, необходимым для мягкого и быстрого раскрытия шейки матки.
Состав околоплодных вод остается относительно постоянным, и полное обновление водной среды происходит каждые три часа. При нарушении процессов продукции и резорбции околоплодных вод их количество может как превысить норму, так и быть меньше нормы. Так уж повелось, что эти состояния в акушерстве так и называют, многоводие, маловодие.
Важно сказать, что само по себе маловодие не является какой-то болезнью, он всего лишь симптом, и последствия маловодия это, в первую очередь, последствия вызвавшей его причины. Умеренное маловодие в конце беременности может носить физиологический характер и не представлять никакой опасности, в то же время, начавшееся рано, и в дальнейшем выраженное маловодие в середине беременности может закончиться печально.
Причины маловодия при беременности
Маловодие во время беременности может возникать по множеству причин и на разных сроках. Тенденция к маловодию, появившаяся с самых первых месяцев беременности, может свидетельствовать о наличии тяжелой врожденной патологии почек у ребёнка. Такое маловодие, причины которого кроются в патологии самого плода, к сожалению, прогностически неблагоприятно. Очень часто подобную беременность приходится прервать (ребёнок не может жить без почек).
Другая известная причина маловодия это повышенное артериальное давление у матери. Обычно оно развивается в конце беременности, и механизм его возникновения обусловлен нарушением функции плаценты вследствие нарушенного кровотока из-за маминого высокого давления.
Незначительное маловодие норма при переношенной беременности, и это связано со старением плаценты.
Довольно часто встречается относительное маловодие у одного из плодов в двойне, что связано с синдромом шунтирования (сброса) крови в плаценте от одного плода другому. Как правило, нарушения в большинстве случаев незначительны и не угрожают ребёнку.
Причиной маловодия у беременных может стать так же наличие хронической давней половой инфекции, недолеченной и текущей скрыто.
В некоторых случаях причины маловодия у беременных остаются неизвестными, возможно, есть нарушение функции продуцирующего околоплодные воды эпителия плодного пузыря. От чего бывает маловодие не всегда удаётся установить, но поиск причин всегда должен быть очень тщательным, потому что многоводие это только симптом, и собственно его причина может оказаться опасной для ребёнка и матери.
Чем опасно маловодие при беременности? Опасно ли многоводие? Однозначно ответить на этот вопрос нельзя, так как всё зависит от срока беременности, выраженности патологии и вызвавшей её причины.
Например, маловодие на ранних сроках может быть свидетельством тяжелой патологии развития плода, и конечно, такая беременность будет прервана. Однако это не всегда так, и в некоторых случаях причина в другом, плод здоров, умеренное многоводие в дальнейшем компенсируется при правильном лечении и рождается здоровый ребёнок.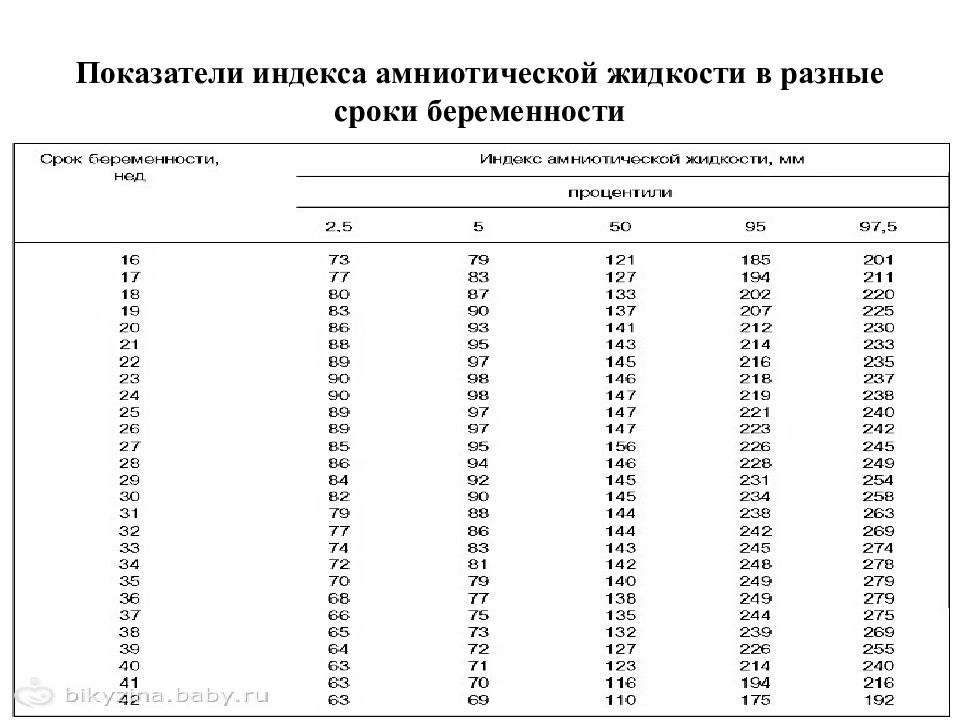
Что значит маловодие для ребенка в середине беременности?
В 17−27 недель плоду нужно достаточно места в матке для правильного развития, однако маловодие во втором триместре означает, что этого места мало. Если у матери выраженное маловодие, плода со всех сторон буквально стискивают стенки матки, и это может стать причиной тяжелых отклонений в его развитии, например, формируется косолапость, деформации черепа, врожденный вывих бёдер.
Последствия маловодия при беременности в дальнейшем требуют активного лечения ребёнка у ортопеда, как правило, эти деформации удаётся устранить.
К чему приводит маловодие на поздних сроках?
В первую очередь, оно отражается на течении родов. Околоплодный пузырь при маловодии плоский и не выполняет функцию клина, раскрывающего шейку матки. Роды при маловодии часто затягиваются, сопровождаются слабостью родовых сил, а почти половина женщин вовсе имеет противопоказания к естественным родам, им назначают кесарево сечение.
Например, маловодие и тазовое предлежание это сочетание, которое, как правило, склоняет чашу весов в сторону операции. Умеренное маловодие перед родами выявляется у многих женщин с перенашиванием, что затрудняет и так сложные у них роды. В раннем послеродовом периоде у тех, кто рожал с маловодием, выше риск послеродовых кровотечений.
В целом, не воспринимайте маловодие как полную катастрофу. У большинства женщин с умеренным многоводием дети рождаются здоровыми. Отмечается лишь большая частота гипотрофии плода, что вполне объяснимо, так как и маловодие, и гипотрофия развиваются по одной и той же причине, из-за фето-плацентарной недостаточности.
Лечение назначит ваш врач. Лучше лечение проходить в стационаре.
Околоплодные воды | Медицинский центр Аванта-Мед
В образовании и обмене околоплодных вод принимают активное участие все структуры единой системы «мать — плацента — плод».
Околоплодные воды: состав и функции
Материнский организм: амнион (клетки, выстилающие плодную оболочку).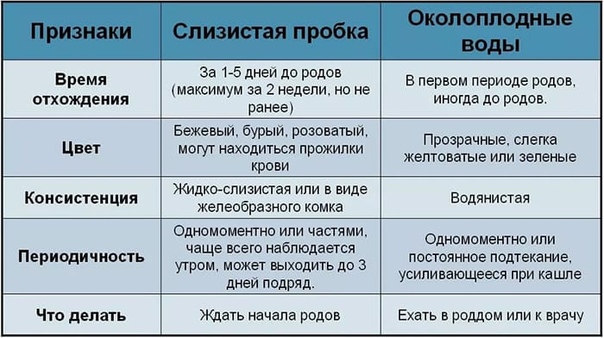
Плод (почки плода в последние сроки беременности вырабатывают в сутки в среднем 600—800 мл мочи, которая выделяется в амниотическую полость, в то время как за 1 час в среднем плод заглатывает 20 мл вод; кожа плода до 24 недель беременности также участвует в обменных процессах вод, всасывая некоторое их количество, пока не происходит ее ороговение, после чего кожа становится непроницаемой для амниотической жидкости).
Состав околоплодных вод в течение беременности меняется. Если на ранних сроках амниотическая жидкость по своему химическому составу похожа на плазму (жидкую часть крови) матери, то уже к концу беременности в большом количестве содержит мочу плода. В околоплодных водах содержатся кислород, углекислый газ, электролиты, присутствующие в крови матери и плода, белки, липиды, углеводы, ферменты, гормоны, витамины, биологически активные вещества, фосфолипиды, факторы свертывания крови, эпителиальные клетки, слущенные с кожи плода, пушковые волосы, секреты сальных желез плода, капельки жира и т.д. Концентрация того или иного компонента околоплодных вод зависит от срока беременности.
Объем амниотической жидкости увеличивается к концу беременности, достигая максимального значения в 38 недель, затем, ближе к родам, он может несколько уменьшиться. В норме в 37—38 недель беременности объем околоплодных вод составляет 1000—1500 мл, притом что в 10 недель он был всего 30 мл, а в 18 недель — приблизительно 400 мл. При переношенной беременности отмечается уменьшение количества околоплодных вод, при различных патологиях беременности может происходить изменение объема как в сторону увеличения, так и в сторону уменьшения.
Околоплодные воды не только обеспечивают обмен веществ между плодом и матерью, но и выполняют функцию механической защиты, защищая плод от внешних воздействий, предохраняя также тело плода от сдавления стенками матки и являясь амортизатором в случаях падений мамы, то есть околоплодные воды сглаживают толчок или удар, передающийся плоду при ударах в живот или падениях.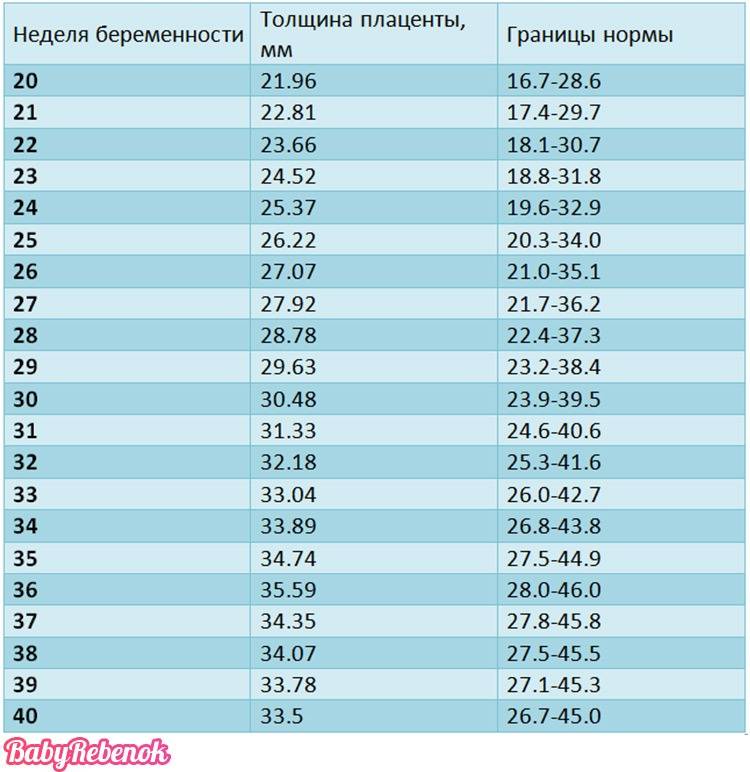 Безусловно, что «степень защиты» в этом случае не велика, то есть при ударах большой силы целостность плодного пузыря может нарушиться.
Безусловно, что «степень защиты» в этом случае не велика, то есть при ударах большой силы целостность плодного пузыря может нарушиться.
Плодный пузырь способствует раскрытию шейки матки в родах, играя роль гидравлического клина в первый период родов (в период раскрытия шейки матки). Он также защищает плод от инфицирования, являясь физиологическим барьером на пути распространения инфекции, которая может попасть в полость матки из влагалища и шейки матки.
Методы диагностики
Для диагностики течения беременности большое значение имеют количество, цвет, прозрачность околоплодных вод, их гормональный, биохимический, клеточный состав и т.д.
В арсенале врачей имеются различные методы диагностики:
- УЗИ.
Большое внимание при УЗИ уделяется количеству околоплодных вод, так как выявлена зависимость между этим параметром и патологией беременности: переношенной беременностью, гестозом (он проявляется повышением артериального давления, отеками, наличием белка в моче), гипоксией плода (состоянием кислородного голода плода в утробе матери). Количество вод оценивается по размерам свободных участков околоплодных вод. При УЗИ можно также оценить гомогенность (однородность) околоплодных вод. Наличие взвеси в водах чаще всего свидетельствует об инфицировании.
- Амниоскопия.
Это осмотр нижнего полюса плодного пузыря и околоплодных вод с помощью специального прибора, который вводится в канал шейки матки через влагалище. Такое исследование позволяет оценивать цвет околоплодных вод и их количество. При кислородной недостаточности плода околоплодные воды приобретают зеленый цвет из — за примеси мекония (первородного кала). Амниоскопию осуществляют, как правило, в конце беременности, когда шейка матки уже готовится к родам и может пропустить оптический аппарат — амниоскоп.
- Амниоцентез.

Это пункция (прокол) плодного пузыря, целью которой является взятие околоплодных вод для диагностических исследований: биохимического, гормонального, иммунологического, цитологического, чтобы иметь представление о состоянии плода и определиться с дальнейшим ведением беременности.
Амниоцентез делается под ультразвуковым контролем, через переднюю брюшную стенку или передний либо задний свод влагалища: место пункции выбирается исходя из расположения плаценты.
В норме околоплодные воды изливаются в первом периоде родов (до полного раскрытия шейки матки, но не раньше раскрытия шейки на 4 см). На высоте одной из схваток пузырь становится напряженным и разрывается. В результате изливаются передние воды, которые находятся между головкой плода и оболочками плодного пузыря. «Родился в рубашке», — говорят про детей, которые родились с целым плодным пузырем.
В современных условиях, если женщина рожает не дома, а в стационаре, такое очень редко встречается (исключение составляют стремительные роды), так как если раскрытие шейки матки полное, а пузырь еще цел, то акушеры сами вскрывают его: при рождении «в рубашке» плодные оболочки перекрывают доступ кислорода к плоду. Излитие вод до начала родовой деятельности считают дородовым или преждевременным, а если воды излились при регулярных схватках, но при недостаточном раскрытии шейки матки, говорят о раннем излитии вод. В этих случаях необходимо следить за длительностью безводного периода: она не должна превышать 12 часов, так как при длительном безводном промежутке увеличивается вероятность инфицирования плодных оболочек, матки, плода. Поэтому в случае излития околоплодных вод дома женщине необходимо немедленно ехать в родильный дом. При дородовом излитии околоплодных вод обычно создается глюкозо-витамино-гормональный фон; для этого внутривенно и внутримышечно вводят глюкозу, витамины, гормоны, подготавливающие родовые пути.
Если же нет условий для продления беременности, для профилактики и лечения дыхательных расстройств у новорожденных применяется сурфактант. При отсутствии признаков инфицирования и достаточном количестве вод в плодном пузыре по УЗИ, беременность можно продлевать до 34 недель. Если же в результате исследования обнаруживается, что матка плотно охватывает плод, а воды отсутствуют, ждать больше 2 недель нельзя даже при отсутствии признаков инфицирования. При сроке в 34 недели и больше при подтекании вод женщину готовят к предстоящим родам. Таким образом, околоплодные воды не только являются средой обитания малыша, но и помогают диагностировать различные проблемы в течении беременности.
Роль околоплодных вод — УЗ-диагностика
Околоплодные воды — это первый бассейн малыша с эластичными, тонкими, прочными стенками, который обеспечивает эмбриону не только свободное движение, а в первую очередь обмен речевых и защита от негативного воздействия окружающей среды: тихое ощущение звуков, защита от ударов (амортизация), и проникновение инфекции. Благодаря жидкости, формируется стенками плодного яйца и в своем составе содержит микроэлементы: (кальций, натрий), витамины, аминокислоты, жиры, углеводы, наш малыш в 14 недель обеспечивается необходимым количеством питательных вещественных для роста и развития, ведь пуповина и плацента еще недостаточно сформирована. В более поздних сроках водяной мешочек увеличивается (каждую неделю имеет свою норму от 50 до 245 мм) — это дает свободную координацию движений.
Благодаря жидкости, формируется стенками плодного яйца и в своем составе содержит микроэлементы: (кальций, натрий), витамины, аминокислоты, жиры, углеводы, наш малыш в 14 недель обеспечивается необходимым количеством питательных вещественных для роста и развития, ведь пуповина и плацента еще недостаточно сформирована. В более поздних сроках водяной мешочек увеличивается (каждую неделю имеет свою норму от 50 до 245 мм) — это дает свободную координацию движений.
Большинство женщин посещая УЗ исследования слышат такую фразу: «У Вас мутные, или мелкодисперсные воды», что же это значит и какого же цвета должны быть околоплодные воды в норме и патологии ?!
В норме амниотическая жидкость прозрачного цвета с блестящим оттенком, без запаха, напоминает нам структуру обычной воды. При сканировании ультразвуком имеет черную окраску.
При патологических изменениях, мы можем наблюдать изменение окраски вод (появление белых мелких точечек, пластов, сгущения жидкости) — это может свидетельствовать о наличии как натуральной смазки плода, так и перенесенные заболевания на ранних сроках беременности, имеющиеся TORH инфекции.
Также, увеличение или уменьшение их количества, в свою очередь тоже будет настораживать нас. Как мало так и багатовиддя является процессом нарушения обмена веществ между плодом и матерью, может привести к внутриутробной задержки развития плода вследствие недостатка кислорода
P.S. Вовремя выявленная проблема оставляет больше шансов выносить и родить здорового ребенка!!!
Дата публикации 13.03.2019
Что лучше для ребенка – немедленное рождение или ожидание начала родов – в случае, если околоплодные воды отошли на сроке до 37 недели беременности при отсутствии схваток?
В чем суть проблемы?
В случае, если отхождение околоплодных вод у беременной женщины происходит без схваток до 37 недели беременности, есть два варианта: как можно быстрое рождение ребенка или же ожидание естественного начала родов. Нам необходимо тщательно изучить риски и пользу обоих вариантов.
Нам необходимо тщательно изучить риски и пользу обоих вариантов.
Почему это важно?
Слишком раннее рождение может увеличить вероятность проблем, связанных с недоношенностью, таких как проблемы с дыханием и более длительное пребывание в отделении интенсивной терапии новорожденных. Однако, сохранение плода в матке в таких ситуациях может вызвать инфекции как у матери, так и у ребенка, и привести к серьезным проблемам со здоровьем и даже к смерти. Цель этого обзора – выяснить, какой вариант является оптимальным.
Какие доказательства мы обнаружили?
Мы включили 12 испытаний, в которых приняли участие 3617 женщин с преждевременным разрывом плодных оболочек. Женщины были случайным образом отобраны в группы ранних родов или выжидательной тактики (ожидание начала родов). Срок беременности женщин составлял от 25 до 37 недель. Исследования проводились в 16 странах в период с 1977 по 2013 годы. В целом, по нашей оценке, в 12 исследованиях был низкий или неясный риск смещения, а качество доказательств варьировало от умеренного до высокого.
Мы не обнаружили различий в частоте инфекций у младенцев или смертности детей до их рождения между двумя группами. Однако, ранние роды повышали риск смерти младенцев после рождения, а также проблем с дыханием, когда новорожденные нуждались в дополнительной дыхательной поддержке. Дети матерей, у которых были запланированы ранние роды, с большей вероятностью поступали в отделения интенсивной терапии новорожденных, и рождались раньше, чем дети матерей, в отношении которых применяли выжидательную тактику. Ранние роды также были связаны с повышением частоты кесарева сечения, стимуляции родов и риска инфицирования слизистой оболочки матки, но снижали риск инфицирования оболочек. Женщины, распределенные в группу выжидательной тактики, дольше находились в стационаре.
Что это значит?
При отхождении околоплодных вод у беременных женщин на сроке до 37 недели беременности, ожидание естественного начала родов является наиболее оптимальным вариантом для достижения лучших исходов со стороны здоровья, если нет других причин, по которым ребенок должен родиться немедленно.
УЗИ при беременности: полезно или вредно, рано или поздно, сколько и для чего?
УЗИ — один из самых информативных методов обследования при беременности. Он позволяет оценить состояние, как мамы, так и будущего малыша. Врач на основании данных УЗИ составит заключение об анатомическом строении будущего ребенка, состоянии околоплодных вод, пуповины, плаценты.
Количество УЗИ за время беременности зависит от страны в которой наблюдается беременная и от того как протекает беременность. Так, например, в России обычно делают три исследования:
-
на 10-14 неделе (I триместр)
-
на 20-24 неделе (II триместр)
-
на 30-34 неделе (III триместр).
В Англии и США при нормально протекающей беременности только два скрининговых УЗИ: на 11-14 неделе и на 18-22 неделе. В России скрининговые УЗИ проводят при осложненной беременности. В отличии от обычного УЗИ, обследование проводится в два этапа: натощак берут кровь из вены в лаборатории, затем врач в этот же день на более высокоточных аппаратах делает генетическое УЗИ.
Ультразвуковая диагностика, проводимая на 10-14 неделе позволяет увидеть положение малыша, состояние плаценты, точно определить срок беременности. Измерить важный показатель — толщину воротникового пространства будущего малыша. В норме он 3 мм в I триместре.
Все органы ребенка к 10-14 неделе уже сформированы, но размеры их еще малы, поэтому можно увидеть только дефекты черепа и передней брюшной стенки, если они имеются.
В городе Шахты УЗИ уже на этом сроке позволит увидеть возможные хромосомные патологии. Для этого измеряют копчиково-теменной размер.
Если будут выявлены отклонения, то врач назначит дополнительные обследования, повторные УЗИ.
УЗИ во втором триместре позволяет увидеть динамику малыша, его пол, крупные и средние отклонения в развитии. В сомнительных случаях проводят повторное 3D-УЗИ через 1-2 недели.
В сомнительных случаях проводят повторное 3D-УЗИ через 1-2 недели.
Во втором триместре лучше делать УЗИ к 24-неделе, что позволит оценить анатомию сердца.
В третьем триместре основная цель УЗИ оценка состояния и предлежания малыша перед родами. Также определяется состояние плаценты, есть или нет угроза обвития пуповиной, незамеченные ранее пороки развития.
Проводимая допплерометрия вместе с УЗИ в третьем триместре покажет направление и скорость кровотока в артериях и венах, величину давления внутри сосудов и их ширину.
УЗИ позволяет многое увидеть и оценить, но вокруг этого метода постоянно идут дискуссии: полезно или вредно, рано или поздно, сколько? Опасность представляет лишь длительное облучение высокочастотными волнами из-за повреждения генома клеток, но УЗИ проводится за короткий промежуток времени и используются неинтенсивные волны. Однако Всемирной организацией здравоохранения рекомендовано проводить не более четырех УЗИ во время беременности и не ранее 10-й недели. При 3D- и 4D-исследованиях усиливается частота звуковых волн, а это приводит к нагреванию тканей и могут образоваться в организме микропузырьки газа. Считается, что это не опасно, но 3D- и 4D-исследования проводятся только по медицинским показаниям.
Чистая питьевая вода для беременных
Беременной женщине необходимо выпивать не менее
1,5 литров жидкости в день, причём предпочтение лучше
отдавать воде, а не сокам, чаю или, тем более, кофе. При
отсутствии отёков и повышенного артериального давления
врачи никак не ограничивают беременных в воде – пейте
на здоровье, сколько хотите!
Кроме того, вода помогает справляться с изжогой
и тошнотой. При изжоге я рекомендую своим пациенткам
выпивать по полстакана воды при каждом приступе, а для
облегчения утренней тошноты – начинать день со стакана
воды комнатной температуры, при этом добавлять в него
несколько капель лимонного сока и половину чайной
ложки меда.
Летом всегда держите воду при себе: по небольшой
бутылке в сумке, в машине, в кабинете, если вы работаете.
Так вам будет проще поддерживать необходимый баланс
жидкости в организме. Обезвоживание может
спровоцировать схватки и преждевременные роды.
Помните о качестве воды – и той, которую пьёт будущая
мама, и той, которую она использует для приготовления
напитков и еды. Чем больше в ней остается токсинов,
тем более уязвимым становится иммунитет женщины, тем
опаснее для неё окружающая среда и тем слабее защита
её будущего малыша.
Лучше пить, не дожидаясь,
пока пересохнет во рту
или пока вы почувствуете
сильную жажду
Соблюдайте питьевой
режим в жару
Внимательно относитесь
к степени очистки воды
Скрининг на выявление врожденных заболеваний плода при беременности
Категория: Памятки для населения .
Скрининг при беременности — это целый комплекс исследований, позволяющий родителям и врачам получить максимально полную информацию о здоровье еще не рожденного малыша. Скрининг позволяет выявить многие врожденные и физические характеристики. Как и когда проводится скрининг при беременности
Что собой представляет скрининг при беременности и зачем он проводится
Скрининг при беременности — это комплекс обследований, в который входят УЗИ и биохимический анализ венозной крови на гормоны. Как правило, скрининг проводят трижды — в первом, втором и третьем триместре.
Раннее обнаружение патологий имеет очень большое значение. Это дает возможность приступить к лечению генетических заболеваний как можно раньше и если не полностью вылечить их, то хотя бы максимально купировать симптомы. Если при обследовании врач замечает какие-либо отклонения, беременность контролируется особенно тщательно, что дает возможность предупредить развитие осложнений или преждевременные роды. Если же обнаруженные патологии окажутся слишком тяжелыми и несовместимыми с жизнью, врач направит пациентку на прерывание беременности по медицинским показаниям.
Это дает возможность приступить к лечению генетических заболеваний как можно раньше и если не полностью вылечить их, то хотя бы максимально купировать симптомы. Если при обследовании врач замечает какие-либо отклонения, беременность контролируется особенно тщательно, что дает возможность предупредить развитие осложнений или преждевременные роды. Если же обнаруженные патологии окажутся слишком тяжелыми и несовместимыми с жизнью, врач направит пациентку на прерывание беременности по медицинским показаниям.
Скрининг при беременности безвреден как для мамы, так и для малыша. Это довольно точное исследование, хотя следует четко понимать, что оно не дает стопроцентной гарантии. Точность скрининга зависит от многих факторов — профессионализма исследователей, соблюдения женщиной правил подготовки к обследованию и других факторов.
Первый скрининг при беременности
Первый скрининг при беременности проводят между 11-ой и 13-ой неделями. Нет смысла проходить это обследование ранее — до 11-ой недели беременности многие показатели практически не поддаются определению.
Исследование включает в себя два медицинских теста — УЗИ и анализ крови.
УЗИ
При помощи УЗИ врач определяет точный срок беременности, оценивает телосложение ребенка, его размеры (окружность головы, длину конечностей, рост), работу сердечной мышцы, симметричность головного мозга, объем околоплодных вод, структуру и размер плаценты, а также состояние и тонус матки. Для каждого из этих параметров есть показатели нормы, с которыми врач и будет сравнивать полученные результаты. Для 11-13-недельной беременности эти нормы составляют:
-
КТР (копчико-теменной размер, то есть длина плода от темени до копчика) — 43–65 мм. Если эта цифра больше нормы, значит, ребенок будет крупным. Отклонение в меньшую сторону говорит о замедленном развитии (причиной такого положения дел часто является гормональный дисбаланс или перенесенные будущей мамой инфекционные болезни), генетических патологиях или гибели плода (в этом случае сердце не будет прослушиваться).
 Впрочем, это может быть обусловлено и банальной ошибкой в определении сроков беременности.
Впрочем, это может быть обусловлено и банальной ошибкой в определении сроков беременности. - БПР (бипариетальный размер, то есть расстояние от виска до виска) — 17–24 мм. Высокий БПР означает большой размер плода, но лишь при условии, что все остальные показатели говорят о том же. В противном случае речь может идти о грыже мозга или гидроцефалии. Низкий БПР говорит о замедленном развитии мозга.
- ТВП (толщина воротникового пространства) — 1,6–1,7 мм. Отклонение от этой нормы (ТВП выше 3 мм) считается признаком некоторых тяжелых хромосомных патологий — синдрома Дауна, синдрома Эдвардса и т. п. Однако не следует паниковать раньше времени — никто не станет ставить столь серьезный диагноз лишь на основании ТВП. Для подтверждения требуется сдать анализ крови на гормоны и сделать биопсию внешней плотной оболочки эмбриона для последующего исследования.
Длина кости носа — 2–4,2 мм. Слишком маленькая кость носа может говорить о патологии или же просто о том, что нос у малыша будет курносым. ЧСС (частота сердечных сокращений) — 140–160 ударов в минуту. Небольшое (до 40 ударов в минуту) отклонение в ту или иную сторону считается вариантом нормы.
Размер хориона, амниона и желточного мешка. Хорион — это внешняя оболочка плода, которая со временем станет плацентой. Если он расположен на нижней стенке матки, говорят о предлежании хориона. Это потенциально опасная ситуация, чреватая выкидышем, и в этом случае беременной рекомендован постельный режим.
Амнион — внутренняя оболочка, которая удерживает околоплодные воды. Нормальный объем околоплодных вод на сроке 11–13 недель — 50–100 мл.
Желточный мешок — это зародышевый орган, который в первые недели жизни плода выполняет роль некоторых внутренних органов, которые будут сформированы позже. К сроку первого скрининга желточный мешок должен практически исчезнуть (тогда в бланке обследования будет указано «не визуализируется»). Если же размер его составляет около 6 мм, то, возможно, у плода присутствуют определенные патологии.
Если же размер его составляет около 6 мм, то, возможно, у плода присутствуют определенные патологии.
Шейка матки. В норме ее длина к моменту первого скрининга составляет 35–40 мм. Более короткая шейка матки означает риск преждевременных родов.
УЗИ проводят двумя способами — трансабдоминальным, при котором датчик УЗИ-аппарата располагается на животе, и трансвагинальным, при котором он вводится во влагалище. Трансвагинальное УЗИ дает более полную и точную информацию, но его обычно проводят только в первом триместре. Этот метод, как правило, используют при обследовании женщин с лишним весом, поскольку жировая прослойка в области живота не позволяет в деталях рассмотреть плод и матку.
К УЗИ необходимо соответствующим образом подготовиться. Перед трансабдоминальным УЗИ советуют выпить примерно литр воды, чтобы на момент обследования мочевой пузырь был заполнен — тогда матка немного сместится в сторону живота и картинка будет четче. При трансвагинальном УЗИ степень наполненности мочевого пузыря не имеет никакого значения, однако перед обследованием лучше зайти в туалет — так будет комфортнее. Перед исследованием нужно принять душ или освежиться при помощи влажных салфеток. Скопление газов способно исказить результаты УЗИ, каким бы методом оно ни проводилось. Поэтому будущим мамам, страдающим от метеоризма, советуют за день до обследования принимать средства от метеоризма и не есть ничего газообразующего.
Анализ крови
Биохимический скрининг, который также называют двойным тестом, проводят для определения уровня двух гормонов (отсюда и название) — свободного b-ХГЧ и PAPP-A.
-
b-ХГЧ (хорионический гонадотропин человека) начинает вырабатываться с первых дней беременности. Его количество постепенно нарастает примерно до 9-ой недели, а затем начинает плавно снижаться. В среднем для срока 11–13 недель нормой считается 50 000–55 000 мМЕ/мл. Повышенный уровень ХГЧ может свидетельствовать о многоплодной беременности, или — в худшем случае — генетических патологиях плода или наличии у матери сахарного диабета.
 Пониженный ХГЧ типичен для замершей беременности, внематочной беременности, гибели плода или определенных пороках развития (синдрома Патау и синдрома Эдвардса).
Пониженный ХГЧ типичен для замершей беременности, внематочной беременности, гибели плода или определенных пороках развития (синдрома Патау и синдрома Эдвардса). - PAPP-A — протеин А-плазмы. Норма содержания для срока 11–13 недель — 0,79–6,01 мЕд/л. Низкий PAPP-A — признак таких хромосомных патологий, как синдром Дауна и синдром Эдвардса, гибель плода и выкидыш, гипотрофия плода (дефицит массы тела) и преэклампсия.
- Высокий РАРР-А — признак многоплодной беременности, больших размеров плода или низкого расположения плаценты.
Чтобы анализ крови дал максимально точные сведения, его нужно сдавать на голодный желудок, как минимум через 8 часов после последнего приема пищи. За 2–3 дня до анализа следует воздерживаться от жареной, жирной, острой, копченой пищи, шоколада, орехов, морепродуктов. Рекомендуется также не вступать в половые контакты. Все это не столь значительно, однако может тем или иным образом повлиять на результат.
Второй скрининг при беременности
Второй скрининг при беременности проводят на сроке 16–20 недель. Как и первый, он состоит их тех же двух этапов — УЗИ и анализа крови.
УЗИ
На этот раз врач определяет не только размеры, но и положение плода и его костную структуру, состояние внутренних органов и место прикрепления пуповины, а также объем околоплодных вод. Вот приблизительные основные показатели нормы для срока 16–20 недель:
- БПР — 26–56 мм.
- ДБК (длина бедренной кости) — 13–38 мм.
- ДПК (длина плечевой кости) — 13–36 мм.
- ОГ (окружность головы) — 112–186 мм.
ИАЖ (индекс амниотической жидкости, то есть объем околоплодных вод) — 73–230 мм. Маловодие может негативно повлиять на состояние костной структуры ребенка и развитие его нервной системы.
Локализация плаценты. Некоторый риск есть лишь при расположении плаценты на передней стенке матки — при такой локализации возможно отслоение плаценты.
Некоторый риск есть лишь при расположении плаценты на передней стенке матки — при такой локализации возможно отслоение плаценты.
Пуповина. Один из важнейших параметров — место прикрепления пуповины. Краевое, расщепленное или оболочечное прикрепление чревато гипоксией плода и трудностями во время родов, нередко оно становится показанием для кесарева сечения. Пуповина подпитывается через 2 артерии и 1 вену, хотя иногда в наличии имеется только одна артерия. Это может вызвать гипоксию плода, порок сердца, нарушения в работе сердечно-сосудистой системы ребенка, стать причиной пониженной массы тела малыша. Впрочем, если все остальные анализы и обследования не показывают отклонений от нормы, волноваться не стоит.
Шейка матки. Длина шейки матки на этом сроке должна составлять 40–45 мм. Короткая шейка матки означает угрозу выкидыша.
Визуализация. Неудовлетворительная визуализация может быть вызвана как особенностями положения плода или лишним весом будущей мамы, так и отеками или гипертонусом матки.
Анализ крови
Как и во время первого скрининга, во время второго берется анализ крови на b-ХГЧ, проверяется также уровень свободного эстриола и АФП. Приводим нормы их содержания на 16-20-ой неделях беременности:
- b-ХГЧ — 4,67-5-27 нг/мл.
- Свободный эстриол — гормон, по уровню которого можно судить о состоянии плаценты. Норма — 1,17–3,8 нг/мл. Повышенный эстриол характерен для многоплодной беременности или крупного плода. Пониженный — для угрозы выкидыша, плацентарной недостаточности, анэнцефалии и синдроме Дауна.
-
АФП — белок, который вырабатывается в ЖКТ плода. Норма — 15–27 Ед/мл. Немного пониженный АФП может означать, что срок беременности был определен неверно (слегка занижен). Если АФП очень низкий, причина может быть в синдроме Эдвардса или Дауна, угрозе выкидыша или гибели плода. Высокий АФП характерен для патологий нервной трубки, атрезии пищевода, синдроме Меккеля.
 Высокий АФП также возможен у женщин, перенесших во время беременности инфекционное заболевание.
Высокий АФП также возможен у женщин, перенесших во время беременности инфекционное заболевание.
Третий скрининг при беременности
Третий скрининг при беременности проводят на 30-ой-43-ей неделе. По результатам этого скрининга врач принимает решение о необходимости кесарева сечения или возможности естественных родов. Основа третьего скрининга — все те же УЗИ. Иногда назначают допплерографию — исследование работы сосудов. Вот приблизительные нормы для данного срока беременности:
УЗИ
- БПР — 67–91 мм
- ДБК — 47–71 мм
- ДПК — 44–63 мм
- ОГ — 238–336 мм
- ИАЖ — 82- 278 мм
Толщина плаценты — 23,9–43,8. Слишком тонкая плацента — не особенно опасное отклонение от нормы. Причиной может быть миниатюрное телосложение женщины, перенесенные ей инфекционные заболевания, гипертония. Чрезмерно толстая плацента — признак анемии, диабета, резус-конфликта. Учитывается и такой показатель, как степень зрелости плаценты — на сроке 30–35 недель нормальной считается 1-я степень зрелости. При слишком быстром утолщении и старении плаценты возможны преждевременные роды, гипоксия плода и его замедленное развитие.
Пренатальный скрининг очень важен, и пренебрегать им не стоит. Вовремя выявленные патологии и отклонения от нормы могут спасти жизнь и здоровье вашему ребенку. Об этом стоит помнить, особенно тем родителям, которые отказываются от обследования из страха узнать о том, что развитие малыша идет не по плану.
Лечение олигогидрамниона для матерей | Детская Миннесота
Что такое маловодие?
Олигогидрамнион (oh-lee-go-hi-DRAM-nee-ohs) возникает во время беременности, когда количество околоплодных вод, защитной жидкости, которая окружает будущего ребенка в матке, ниже нормы. Заболевание встречается от 1 до 2 процентов всех беременностей. Олигогидрамнион может быть изолированным состоянием (что означает, что с ним не возникает никакого другого заболевания или врожденного дефекта), но оно также связано с определенными врожденными дефектами и генетическими состояниями.
Олигогидрамнион может быть изолированным состоянием (что означает, что с ним не возникает никакого другого заболевания или врожденного дефекта), но оно также связано с определенными врожденными дефектами и генетическими состояниями.
Олигогидрамнион увеличивает риск выкидыша или мертворождения. Это также может привести к рождению ребенка с серьезными аномалиями, включая недоразвитые легкие. Это связано с тем, что околоплодные воды играют важную роль в развитии легких. Нерожденный ребенок «вдыхает» жидкость в легкие, где она открывает воздушные мешочки и стимулирует их рост. В середине второго триместра (от 16 до 24 недель) у ребенка проходит важный этап развития легких. Если в этот период уровень околоплодных вод очень низкий, у ребенка может не образоваться достаточное количество легочной ткани, и при родах у него могут возникнуть проблемы с дыханием.
Амниотическая жидкость также дает ребенку пространство для движения, покачивания и ног во время развития. Если жидкость очень низкая в течение длительного времени, у ребенка может развиться стеснение в суставах, называемое контрактурами, из-за неспособности растягиваться и двигаться.
Другая функция околоплодных вод — смягчать пуповину ребенка. Таким образом, низкий уровень околоплодных вод увеличивает риск сдавления пуповины, которое препятствует притоку крови — а также кислорода и питательных веществ — к ребенку.
Кто будет в моей бригаде по уходу?
В Центре ухода за плодами Midwest, созданном в сотрудничестве между Children’s Minnesota и Allina Health, мы специализируемся на индивидуальном подходе, который начинается с того, что у вас есть собственный координатор по уходу за ребенком, который поможет вам ориентироваться в процессе лечения вашего ребенка. Мы используем комплексный командный подход к олигогидрамниону и любым связанным с ним аномалиям. Таким образом, вы можете быть уверены, что получите самую точную информацию от самых опытных врачей страны.В случае олигогидрамниона ваша бригада по уходу начнет со специалиста по материнству и плоду, но также может включать педиатрического специалиста по почкам, неонатолога, детского хирурга, генетика, медсестры-специалиста-координатора по уходу, перинатального социального работника и нескольких других технических специалистов. Вся эта команда будет внимательно следить за вами и вашим ребенком в процессе оценки и будет отвечать за разработку и выполнение вашего полного плана ухода.
Вся эта команда будет внимательно следить за вами и вашим ребенком в процессе оценки и будет отвечать за разработку и выполнение вашего полного плана ухода.
Познакомьтесь с командой
Что вызывает маловодие?
Несколько факторов могут привести к снижению количества околоплодных вод.Один из них — преждевременный разрыв плодных оболочек или амниотического мешка. Если в амниотическом мешке (мешке с водой) есть небольшое отверстие, околоплодные воды могут просочиться во влагалище матери, оставляя вокруг ребенка меньшее, чем обычно, количество. Хотя мы часто думаем о том, что мешок с водой лопается сразу, небольшая утечка со временем может вызвать медленную струйку воды, а не драматический поток.
После 20-й недели беременности околоплодные воды в основном состоят из мочи ребенка. Все, что вызывает у ребенка меньше мочи, чем обычно, может привести к низкому количеству околоплодных вод.Эти факторы включают следующее:
- Проблемы с почками у ребенка . Врожденный дефект почек — например, отсутствующие или неработающие почки — серьезно ограничивает выработку мочи и околоплодных вод.
- Проблемы с мочевым пузырем или уретрой ребенка . Если у ребенка закупорка уретры или мочевого пузыря, образовавшаяся моча может попасть в мочевой пузырь и не попасть в амниотический мешок, что приведет к низкому уровню околоплодных вод.
- Плохое функционирование плаценты ребенка . Ребенок получает воду, питательные вещества и кислород от плаценты через пуповину. Если плацента не может производить достаточно воды и питательных веществ для ребенка, ребенок может вырабатывать меньше мочи. Это состояние чаще всего встречается у младенцев с задержкой внутриутробного развития.
В некоторых случаях с участием близнецов олигогидрамнион вызывается синдромом трансфузии от близнецов к близнецам (TTT), серьезным состоянием, связанным с плацентой, которое приводит к тому, что один близнец окружен слишком малым количеством околоплодных вод, а другой — слишком большим.
Как диагностируется маловодие?
Олигогидрамнион диагностируется на УЗИ. В некоторых случаях — например, если у ребенка врожденный дефект, затрагивающий почки или мочевой пузырь — олигогидрамнион можно увидеть на 20-недельном УЗИ или даже раньше. В других случаях, например, связанных с разрывом плодных оболочек или плохим функционированием плаценты, уровень жидкости может быть нормальным на ранних сроках беременности и снижаться позже.
Во всех этих случаях диагноз маловодия подтверждается с помощью ультразвукового изображения для визуального измерения кармана околоплодных вод в каждом из четырех квадрантов матки и последующего суммирования этих измерений.
Чтобы определить, не вытекает ли жидкость из амниотического мешка вашего ребенка, врач проведет осмотр органов малого таза на предмет признаков скопления околоплодных вод во влагалище. Мазок из этой жидкости также можно проверить на химические вещества, обнаруженные только в околоплодных водах. Если эти тесты положительны, вероятно, у вашего ребенка разбился мешок с водой.
Как лечить маловодие до рождения?
Пренатальное ведение детей с олигогидрамнионом начинается с получения как можно большего количества информации об этом заболевании.Для сбора этой информации мы можем порекомендовать один или несколько методов пренатального скрининга, включая ультразвуковое исследование плода с высоким разрешением, эхокардиографию плода и ультразвуковое допплеровское исследование.
Что такое УЗИ плода с высоким разрешением?
Ультразвуковое исследование плода с высоким разрешением — это неинвазивный тест, выполняемый одним из наших ультразвуковых специалистов. В тесте используются отраженные звуковые волны для создания изображений ребенка в утробе матери. Мы будем использовать ультразвуковое исследование, чтобы следить за развитием почек и других внутренних органов вашего ребенка, а также за объемом околоплодных вод, окружающих вашего ребенка на протяжении всей беременности.
Что такое эхокардиограмма плода?
Эхокардиография плода (сокращенно «эхо») проводится в нашем центре детским кардиологом (врачом, специализирующимся на пороках сердца плода). Эта неинвазивная ультразвуковая процедура с высоким разрешением конкретно исследует структуру и функционирование сердца ребенка в утробе матери. Этот тест важен, потому что дети с врожденными дефектами подвержены повышенному риску сердечных аномалий.
Что такое ультразвуковая допплерография?
Ультразвукиспользует звуковые волны для измерения скорости кровотока через пуповину или кровеносные сосуды вашего ребенка.Измерение кровотока позволяет нам оценить, насколько хорошо работает плацента вашего ребенка, в частности, насколько хорошо кровь течет между плацентой и вашим ребенком. Проблемы с кровотоком чаще всего встречаются у младенцев с задержкой внутриутробного развития.
Что произойдет после завершения моей оценки?
После того, как мы соберем всю анатомическую и диагностическую информацию о вашем ребенке, наша команда встретится с вами, чтобы обсудить результаты. Поскольку маловодие связано с повышенным риском осложнений во время беременности и родов, мы рекомендуем внимательно следить за вашей беременностью, в том числе проводить дополнительные ультразвуковые обследования.
Как лечить маловодие после родов?
Медицинская бригада вашего ребенка разработает план управления с учетом конкретных потребностей вашего ребенка. Особенности плана будут зависеть от того, почему мы считаем, что у вашего ребенка низкий уровень околоплодных вод.
- Если уровень околоплодных вод низок из-за разрыва плодных оболочек, вы будете помещены в больницу, чтобы мы могли наблюдать за вами на предмет признаков преждевременных родов. Вы также получите антибиотики, чтобы предотвратить инфекцию, и, возможно, вам будут стимулировать роды, в зависимости от того, на каком этапе беременности вы находитесь.
- Если уровень околоплодных вод низок из-за того, что плацента ребенка не функционирует должным образом, вам будут назначены частые анализы, возможно, включая ультразвуковую допплерографию.
 Мы будем внимательно следить за тем, как поживает ваш ребенок и как функционирует плацента. Иногда матери необходимо госпитализировать для этого наблюдения. Кроме того, вам могут назначить лекарства, чтобы подготовить легкие ребенка к возможности преждевременных родов. В некоторых случаях младенцев с плохо функционирующей плацентой необходимо рожать раньше, чтобы предотвратить дистресс плода или мертворождение.
Мы будем внимательно следить за тем, как поживает ваш ребенок и как функционирует плацента. Иногда матери необходимо госпитализировать для этого наблюдения. Кроме того, вам могут назначить лекарства, чтобы подготовить легкие ребенка к возможности преждевременных родов. В некоторых случаях младенцев с плохо функционирующей плацентой необходимо рожать раньше, чтобы предотвратить дистресс плода или мертворождение. - Если у вашего ребенка мало околоплодных вод из-за анатомической проблемы с почками, мочевым пузырем или уретрой ребенка, план лечения вашего ребенка будет основан на конкретном врожденном дефекте. Мы постараемся выявить любые осложняющие факторы, которые могут потребовать дополнительных терапий или консультаций. Таким образом, мы сможем подготовиться во время и после родов к оптимальному уходу за вашим младенцем. Мы также поможем организовать для вас консультации с детскими урологами или нефрологами (специалистами по почкам), которые проконсультируют вас по поводу любой операции или другого специализированного ухода, который может потребоваться вашему ребенку после рождения.В некоторых случаях, например, при обструкции нижних мочевых путей (LUTO), мы также можем предложить дородовое вмешательство.
- Если есть опасения, что у вашего ребенка может быть недостаточное развитие легких из-за длительного олигогидрамниона на ранних сроках беременности, мы будем работать с вашей семьей, неонатологом вашего ребенка и специалистами по паллиативной помощи, чтобы провести такое лечение и уход, который вы хотите для своего ребенка. во время и после родов.
Как лечат маловодие после родов?
Дети с олигогидрамнионом могут родиться естественным путем.Однако они подвергаются повышенному риску во время родов оказаться в ненормальном положении (не «предъявлять» голову вперед) и иметь временное снижение (замедление) их сердечного ритма. В любой из этих ситуаций может потребоваться кесарево сечение. Во время родов за вашим ребенком будут внимательно наблюдать, и ваш врач будет готов ко всем осложнениям или исходам.
Если есть какие-либо опасения по поводу связанных врожденных дефектов, ваш ребенок может родиться в Центре матери и ребенка в Эбботт Северо-Западный и Детский Миннесота в Миннеаполисе или в Центре матери и ребенка в Юнайтед и Детский центр Миннесоты в Сент-ДжонсПавел. Детский Миннесота — один из немногих центров по всей стране, где родильный центр расположен на территории больничного комплекса. Это означает, что ваш ребенок родится всего в нескольких футах от нашего отделения интенсивной терапии новорожденных (NICU). Кроме того, многие врачи, с которыми вы уже встречались, будут присутствовать во время или сразу после рождения вашего ребенка, чтобы помочь сразу же позаботиться о нем.
Каков долгосрочный прогноз моего ребенка?
Прогноз для младенцев с олигогидрамнионом зависит от основной причины этого состояния, а также от того, насколько низко падает уровень околоплодных вод и когда во время беременности они становятся низкими.У детей, у которых олигогидрамнион развивается через 23–24 недели, обычно наблюдается адекватное развитие легких и отличный прогноз, в зависимости от того, когда они родились.
Если уровень жидкости низкий из-за разрыва мембраны или плохой функции плаценты, прогноз зависит в первую очередь от гестационного возраста и веса ребенка при родах. Прогноз часто благоприятный, хотя многие из этих младенцев нуждаются в уходе в отделении интенсивной терапии из-за небольшого роста или недоношенности.
Прогноз для младенцев, маловодие которых вызвано врожденными дефектами, поражающими почки или мочевой пузырь, зависит от функции почек после рождения.Некоторым младенцам требуется диализ или трансплантация почки в младенчестве или раннем детстве, что может быть очень сложной задачей для семей.
Если уровень околоплодных вод был очень низким в период второго триместра, когда развитие легких достигло пика, тогда у ребенка может не развиться достаточное количество легочной ткани и могут возникнуть проблемы с дыханием при родах. Эти дети нуждаются в интенсивной поддержке дыхания и иногда не выживают из-за плохого развития легких. Однако у младенцев, у которых через 23–24 недели образуется мало околоплодных вод, обычно имеется адекватная легочная ткань, даже если уровень жидкости становится очень низким на более поздних сроках беременности.
Эти дети нуждаются в интенсивной поддержке дыхания и иногда не выживают из-за плохого развития легких. Однако у младенцев, у которых через 23–24 недели образуется мало околоплодных вод, обычно имеется адекватная легочная ткань, даже если уровень жидкости становится очень низким на более поздних сроках беременности.
Свяжитесь с нами
Требуется направление или дополнительная информация? Вы или ваш поставщик услуг можете позвонить в Центр ухода за плодами Среднего Запада по телефону 855-693-3825.
Олигогидрамнион — Американская ассоциация беременных
Околоплодные воды являются частью системы жизнеобеспечения ребенка. Он защищает вашего ребенка и способствует развитию мышц, конечностей, легких и пищеварительной системы. Амниотическая жидкость образуется вскоре после образования амниотического мешка, примерно через 12 дней после зачатия.Сначала она состоит из воды, которую дает мать, а затем примерно через 20 недель моча плода становится основным веществом.
По мере роста ребенок будет двигаться и падать в утробе с помощью околоплодных вод. Во втором триместре малыш начнет дышать и заглатывать околоплодные воды. В некоторых случаях уровень околоплодных вод может быть слишком низким или слишком высоким. Если измерение околоплодных вод слишком низкое, оно называется олигогидрамнионом . Если объем околоплодных вод слишком высокий, это называется многоводием.
Что такое маловодие?
Олигогидрамнион — это состояние недостаточного количества околоплодных вод. Врачи могут измерить количество жидкости с помощью нескольких различных методов, чаще всего с помощью оценки индекса амниотической жидкости (AFI) или измерения глубоких карманов. Если AFI показывает уровень жидкости менее 5 сантиметров (или менее 5-го процентиля), отсутствие кармана для жидкости на глубине 2–3 см или объем жидкости менее 500 мл на сроке беременности 32–36 недель, тогда можно было бы заподозрить диагноз олигогидрамнион.
Около 8% беременных женщин могут иметь низкий уровень околоплодных вод , при этом примерно у 4% диагностировано маловодие. Это может произойти на любом сроке беременности, но чаще всего встречается в последнем триместре. Если у женщины истек срок родов на две недели или более, у нее может быть риск низкого уровня околоплодных вод, поскольку жидкость может уменьшиться вдвое, когда она достигнет 42 недель беременности. Олигогидрамнион может вызвать осложнения примерно в 12% беременностей на сроке более 41 недели.
Это может произойти на любом сроке беременности, но чаще всего встречается в последнем триместре. Если у женщины истек срок родов на две недели или более, у нее может быть риск низкого уровня околоплодных вод, поскольку жидкость может уменьшиться вдвое, когда она достигнет 42 недель беременности. Олигогидрамнион может вызвать осложнения примерно в 12% беременностей на сроке более 41 недели.
Что вызывает недостаток околоплодных вод?
- Врожденные дефекты — Проблемы с развитием почек или мочевыводящих путей, которые могут вызвать небольшое образование мочи, что приводит к низкому уровню околоплодных вод.
- Проблемы с плацентой — Если плацента не обеспечивает ребенка достаточным количеством крови и питательных веществ, ребенок может перестать перерабатывать жидкость.
- Утечка или разрыв плодных оболочек –Это может быть поток жидкости или медленная постоянная струйка жидкости.Это связано с разрывом мембраны. Преждевременный разрыв плодных оболочек (PROM) также может привести к снижению уровня околоплодных вод.
- Беременность после даты — Беременность после родов (более 42 недель) может иметь низкий уровень околоплодных вод, что может быть результатом ухудшения функции плаценты.
- Осложнения у матери — Такие факторы, как обезвоживание матери, гипертония, преэклампсия, диабет и хроническая гипоксия, могут влиять на уровень околоплодных вод.
Каковы риски низкого уровня околоплодных вод?
Риски, связанные с маловодием, часто зависят от срока беременности. Амниотическая жидкость необходима для развития мышц, конечностей, легких и пищеварительной системы. Во втором триместре ребенок начинает дышать и глотать жидкость, чтобы помочь его легким расти и созревать. Амниотическая жидкость также помогает ребенку развивать мышцы и конечности, предоставляя достаточно места для передвижения.
Если маловодие обнаружено в первой половине беременности, осложнения могут быть более серьезными и включают:
Если олигогидрамнион обнаружен во второй половине беременности, осложнения могут включать:
Какие методы лечения доступны?
Лечение низкого уровня околоплодных вод зависит от срока беременности. Если вы еще не достигли полного срока, ваш врач будет очень внимательно следить за вами и вашими уровнями. Чтобы контролировать активность ребенка, можно проводить тесты, такие как нестрессовый тест и тест на сокращение сокращений. Если вы близки к доношенному сроку, большинство врачей обычно рекомендуют роды в ситуациях с низким уровнем околоплодных вод.
Если вы еще не достигли полного срока, ваш врач будет очень внимательно следить за вами и вашими уровнями. Чтобы контролировать активность ребенка, можно проводить тесты, такие как нестрессовый тест и тест на сокращение сокращений. Если вы близки к доношенному сроку, большинство врачей обычно рекомендуют роды в ситуациях с низким уровнем околоплодных вод.
Другие виды обработки , которые могут быть использованы, включают:
- Амнио-инфузия во время родов через внутриматочный катетер. Эта добавленная жидкость помогает прокладывать прокладку вокруг пуповины во время родов и, как сообщается, помогает снизить вероятность кесарева сечения.
- Инъекция жидкости перед родами посредством амниоцентеза. Сообщается, что маловодие часто возвращается в течение одной недели после этой процедуры, но это может помочь врачам визуализировать анатомию плода и поставить диагноз.
- Показано, что регидратация матери с помощью жидкостей для рта или внутривенного вливания помогает повысить уровень околоплодных вод.
Составлено с использованием информации из следующих источников:
1. Акушерство Уильяма двадцать второе изд.Каннингем, Ф. Гэри и др., Гл. 21. Марш Даймов
: https://www.marchofdimes.com
Олигогидрамнион: низкий уровень околоплодных вод
Олигогидрамнион — это медицинский термин, обозначающий состояние, возникающее при некоторых беременностях, при которых количество околоплодных вод в матке слишком мало. Амниотическая жидкость играет важную роль в вынашивании беременности, и маловодие может привести к серьезным проблемам и осложнениям, которые могут привести к врожденным дефектам и даже выкидышам.
О олигогидрамнионе Амниотическая жидкость является важным компонентом беременности и развития плода. На ранних сроках беременности околоплодные воды состоят в основном из воды. Он наполняет матку и окружает ребенка во время беременности, служа подушкой и изоляцией. Это также позволяет ребенку перемещаться внутри матки, что важно для раннего развития мышц и нервов.
Это также позволяет ребенку перемещаться внутри матки, что важно для раннего развития мышц и нервов.
По мере развития беременности околоплодные воды приобретают другой состав и выполняют дополнительные функции.Ребенок начинает вдыхать и глотать околоплодные воды, что способствует развитию легких и пищеварительной системы. После проглатывания околоплодные воды «перевариваются» развивающейся желудочно-кишечной системой ребенка, а побочные продукты регулярно выводятся с мочой плода. Примерно к 20 неделе в околоплодных водах будет меньше воды и больше мочи плода.
Уровни околоплодных вод несколько различаются в зависимости от матери, веса плода и стадии беременности. Однако объем околоплодных вод должен оставаться выше определенного минимального уровня на протяжении всей беременности.Если объем околоплодных вод падает ниже минимального уровня в какой-либо момент во время беременности, состояние диагностируется как маловодие.
Сонограмма и ультразвуковая визуализация позволяют точно измерить уровень околоплодных вод во время беременности с помощью нескольких различных методов, включая измерение глубины карманов с жидкостью или с помощью индекса околоплодных вод (AFI). Диагноз олигогидрамниона ставится, если нет видимого жидкостного кармана размером 2–3 см или если AFI указывает на уровень жидкости менее 5 см.Общий объем жидкости ниже 500 мл после 32 недели также считается маловодием.
Низкий уровень околоплодных вод наблюдается примерно в 8% беременностей, но маловодие диагностируется только у 4 из 100 беременностей. Это состояние гораздо чаще встречается в последнем триместре, но в некоторых случаях возникает гораздо раньше. Когда олигогидрамнион возникает на ранних сроках беременности, это может быть более проблематичным и потенциально опасным для ребенка.
Причины олигогидрамнионаСуществует ряд состояний и аномалий, которые, как известно, способствуют снижению уровня околоплодных вод.Часто олигогидрамнион вызывается комбинацией этих состояний, которые включают следующее:
- Плацентарные аномалии : когда плацента не функционирует должным образом, снабжение плода питательными веществами и кровью может быть нарушено, что может снизить уровень амниотической жидкости.

- Врожденные пороки : некоторые врожденные пороки развития почек или функции мочеиспускания ребенка могут уменьшить количество мочи плода, выделяемой ребенком во время беременности.Во время 2 и гг. Половина околоплодных вод гестации состоит в основном из мочи плода, так что это снижает уровень жидкости.
- Утечка в плодных оболочках : низкий уровень околоплодных вод может быть результатом утечки в плодных оболочках, из-за которой жидкость вытекает или вытекает. Это может быть связано с разрывом матки или разрывом матки, что является очень серьезным заболеванием.
- Состояние здоровья матери : многие случаи маловодия являются результатом состояния здоровья матери.Вода матери является ключевым компонентом околоплодных вод, поэтому обезвоживание матери часто является ведущим фактором, влияющим на низкий уровень жидкости. Также известно, что материнская гипертензия, преэклампсия и гестационный диабет способствуют низкому содержанию околоплодных вод.
Амниотическая жидкость очень важна для здорового роста и развития плода, поэтому аномально низкий уровень жидкости может быть вредным независимо от того, когда это происходит. Однако конкретные риски и потенциальные осложнения от олигогидрамниона варьируются в зависимости от стадии беременности, когда возникает это состояние.
Риски и опасности олигогидрамниона, как правило, выше, когда это состояние возникает на ранних сроках беременности. Низкий уровень околоплодных вод в первой половине беременности может привести к врожденным дефектам развития, вызванным сдавлением органов ребенка под давлением, когда они развиваются внутри матки. Раннее начало маловодия также может значительно повысить риск выкидыша или мертворождения.
Когда олигогидрамнион развивается во 2-й половине беременности, опасность для ребенка не такая серьезная, но все же вполне реальная. Известно, что низкий уровень околоплодных вод на более поздних сроках беременности вызывает многочисленные осложнения, включая: задержку внутриутробного развития; ранние роды и преждевременные роды. Олигогидрамнион также делает естественные роды более проблематичными, поскольку увеличивает риск некоторых осложнений при родах, таких как сдавление пуповины и выпадение пуповины.
Известно, что низкий уровень околоплодных вод на более поздних сроках беременности вызывает многочисленные осложнения, включая: задержку внутриутробного развития; ранние роды и преждевременные роды. Олигогидрамнион также делает естественные роды более проблематичными, поскольку увеличивает риск некоторых осложнений при родах, таких как сдавление пуповины и выпадение пуповины.
Варианты лечения и / или ведения при олигогидрамнионе варьируются в зависимости от того, на каком сроке беременности.Когда заболевание возникает на ранних сроках беременности, варианты намного более ограничены, потому что еще слишком рано для безопасных родов. Лучшее, что могут сделать врачи, — это очень внимательно следить за состоянием ребенка, пока он не разовьется в достаточной степени, чтобы рассматривать возможность ранних родов. Существуют определенные диагностические тесты, такие как стресс-тесты плода, которые можно использовать, чтобы увидеть, как ребенок развивается и реагирует на низкий уровень амниотических веществ. Когда олигогидрамнион диагностируется на поздних сроках беременности, стандартным ответом является планирование ранних родов, обычно как можно скорее.
Есть несколько дополнительных вариантов, которые врачи могут использовать для лечения и лечения маловодия. Во время схваток и родоразрешения может быть сделана инфузия амниотической жидкости для вливания синтетических околоплодных вод в матку матери для подготовки к естественным родам. Дополнительная жидкость поможет окружить и смягчить пуповину, чтобы снизить риск сжатия пуповины и других проблем. Когда олигогидрамнион связан с обезвоживанием матери, матери могут вводить жидкости через капельницу, чтобы помочь ей восстановить водный баланс и повысить уровень жидкости.
Низкий уровень околоплодных вод | Мичиган Медицина
Обзор темы
Что такое низкий уровень околоплодных вод?
Низкий уровень околоплодных вод означает, что в матке ребенка во время беременности слишком мало жидкости. Медицинский термин для этой проблемы — маловодие.
Медицинский термин для этой проблемы — маловодие.
Амниотическая жидкость защищает вашего ребенка от ударов или травм, когда вы двигаете телом. И это поддерживает здоровую температуру вашего ребенка. Жидкость помогает вашему ребенку двигаться в матке.
Низкое количество этой жидкости может повлиять на рост ребенка. Это может привести к проблемам во время родов и родов.
Что вызывает недостаток околоплодных вод?
Во многих случаях причина нехватки околоплодных вод не может быть найдена.
Но причины могут включать:
- Проблемы со здоровьем, такие как высокое кровяное давление.
- Проблема с плацентой. Плацента — это большой орган, который растет в матке во время беременности. Он снабжает вашего ребенка питательными веществами и кислородом через пуповину.
- Некоторые лекарства.
- Проблема с почками или мочевыводящими путями ребенка.
Каковы симптомы?
Некоторые из симптомов могут включать:
- Утечка жидкости из влагалища.
- Ваша матка не растет должным образом.
- Движения вашего ребенка замедляются.
Как диагностируется низкий уровень околоплодных вод?
Врачи используют ультразвук для измерения количества околоплодных вод в матке.
Как лечится?
Если у вас близится конец беременности, возможно, вам не понадобится лечение.В зависимости от того, что вызывает низкий уровень околоплодных вод и насколько вы близки к родам, ваш врач может попытаться начать (вызвать) роды.
Вас могут попросить выпить больше воды или ввести жидкость через иглу для внутривенного введения в вену. Ваш врач может захотеть видеть вас чаще.
Кредиты
По состоянию на: 8 октября 2020 г.
Автор: Healthwise Staff
Медицинский обзор: Кэтлин Ромито, доктор медицины, семейная медицина
Ребекка Сью Уранга
По состоянию на: 8 октября 2020 г.
Каким должен быть оптимальный интервал между двумя ультразвуковыми исследованиями?
Справочная информация .Индекс амниотической жидкости (AFI) является одним из основных и решающих компонентов биофизического профиля плода и сам по себе может предсказать исход беременности. Очень низкие значения связаны с задержкой внутриутробного развития и почечными аномалиями плода, тогда как высокие значения могут указывать на аномалии желудочно-кишечного тракта плода, сахарный диабет у матери и т. Д. Однако, прежде чем принимать решение о стандартах отсечения аномальных значений для местного населения, следует определить нормальный диапазон для конкретного гестационного возраста и идеальный интервал тестирования. Цели . Установить референсные стандарты для AFI для местного населения после 34 недель беременности и определить оптимальный интервал сканирования для оценки AFI в третьем триместре у антенатальных женщин с низким риском. Материалы и методы . Проспективная оценка AFI была проведена у 50 здоровых беременных женщин от 34 до 40 недель с недельными интервалами. Динамика объема околоплодных вод изучалась с увеличением гестационного возраста. В исследование были включены только одноплодные беременности низкого риска с точно установленным гестационным возрастом, которые были доступны для всех еженедельных сканирований от 34 до 40 недель.Женщины с гестационным или явным сахарным диабетом, гипертоническими нарушениями беременности, преждевременным разрывом плодных оболочек и врожденными аномалиями у плода, а также женщины, родившие до 40 полных недель, были исключены из исследования. Для измерения AFI полость матки была условно разделена на четыре квадранта вертикальной и горизонтальной линиями, проходящими через пупок. Трансабдоминальный зонд с линейной решеткой использовался для измерения самого большого вертикального кармана (в см) в перпендикулярной плоскости к коже живота в каждом квадранте.Индекс околоплодных вод был получен путем сложения этих четырех измерений. Статистический анализ проводился с использованием программного обеспечения SPSS (версия 16, Чикаго, Иллинойс). Кривые процентилей (5-й, 50-й и 95-й центили) были построены для сравнения с другими исследованиями. Коэффициент Коэна использовался для изучения величины изменений в разные промежутки времени. Результатов . Начиная с 34 недель до 40 недель, было доступно 50 ультразвуковых измерений на каждом сроке беременности. Среднее значение (стандартное отклонение) значений AFI (в сантиметрах) составило 34 Вт: 14.59 (1,79), 35 Вт: 14,25 (1,57), 36 Вт: 13,17 (1,56), 37 Вт: 12,48 (1,52), 38 Вт: 12,2 (1,7) и 39 Вт: 11,37 (1,71). Граница 5-го процентиля составила 8,7 см на 40 неделе. По мере приближения срока беременности наблюдалось постепенное снижение значений AFI. Существенное снижение AFI отмечалось каждые две недели. Кривая AFI, полученная в результате исследования, значительно различалась по сравнению с уже опубликованными данными как из Индии, так и за рубежом. Заключение . Установлен нормативный диапазон значений AFI в конце третьего триместра.Заметные изменения произошли в значениях AFI по мере того, как срок беременности продлился на две недели. Следовательно, после 34 недель беременности рекомендуется наблюдать за дородовыми женщинами с низким уровнем риска каждые две недели. Кривые процентилей AFI, полученные в результате настоящего исследования, могут быть использованы для обнаружения аномалий околоплодных вод у нашей популяции.
Статистический анализ проводился с использованием программного обеспечения SPSS (версия 16, Чикаго, Иллинойс). Кривые процентилей (5-й, 50-й и 95-й центили) были построены для сравнения с другими исследованиями. Коэффициент Коэна использовался для изучения величины изменений в разные промежутки времени. Результатов . Начиная с 34 недель до 40 недель, было доступно 50 ультразвуковых измерений на каждом сроке беременности. Среднее значение (стандартное отклонение) значений AFI (в сантиметрах) составило 34 Вт: 14.59 (1,79), 35 Вт: 14,25 (1,57), 36 Вт: 13,17 (1,56), 37 Вт: 12,48 (1,52), 38 Вт: 12,2 (1,7) и 39 Вт: 11,37 (1,71). Граница 5-го процентиля составила 8,7 см на 40 неделе. По мере приближения срока беременности наблюдалось постепенное снижение значений AFI. Существенное снижение AFI отмечалось каждые две недели. Кривая AFI, полученная в результате исследования, значительно различалась по сравнению с уже опубликованными данными как из Индии, так и за рубежом. Заключение . Установлен нормативный диапазон значений AFI в конце третьего триместра.Заметные изменения произошли в значениях AFI по мере того, как срок беременности продлился на две недели. Следовательно, после 34 недель беременности рекомендуется наблюдать за дородовыми женщинами с низким уровнем риска каждые две недели. Кривые процентилей AFI, полученные в результате настоящего исследования, могут быть использованы для обнаружения аномалий околоплодных вод у нашей популяции.
1. Введение
Конечной целью программы дородового наблюдения является улучшение перинатального исхода и снижение внутриутробной гибели плода, помимо предотвращения материнской заболеваемости и смертности [1, 2].Плод, находящийся в состоянии дистресса, должен быть идентифицирован как можно раньше, чтобы своевременные роды не только спасли плод, но и предотвратили долгосрочные неврологические нарушения, такие как повреждение центральной нервной системы плода [3]. Хотя считается, что такое событие чаще встречается при беременностях с высоким риском, плоды, принадлежащие матерям с низким риском, не обладают полным иммунитетом [4]. Существуют определенные рекомендации по частоте дородового тестирования беременных женщин с высоким риском, но что составляет идеальную программу скрининга беременных с низким риском, все еще неизвестно [5].
Существуют определенные рекомендации по частоте дородового тестирования беременных женщин с высоким риском, но что составляет идеальную программу скрининга беременных с низким риском, все еще неизвестно [5].
Оценка околоплодных вод с помощью ультразвука является одним из важных инструментов оценки здоровья плода во всех категориях риска, особенно после периода жизнеспособности [6]. Хотя существует несколько способов [7] оценки количества околоплодных вод, от клинической пальпации до измерения одного самого глубокого вертикального кармана [8], индекса околоплодных вод (AFI) четырехквадрантным методом, как описано Phelan et al. [9] в 1987 году, и среди них AFI до сих пор является популярным и надежным методом количественного определения околоплодных вод.AFI является одним из важнейших компонентов биофизического профиля плода (ДПП), и его значения хорошо коррелируют с адекватностью перфузии почек плода. Обычно он достигает пика на сроке от 32 до 34 недель беременности, после чего происходит постепенное уменьшение амниотической жидкости из-за увеличения концентрирующей способности почек плода [10]. Однако резкое снижение его количества может указывать на лежащую в основе плацентарную недостаточность, которая имеет определенные последствия для растущего плода. Значения от 8 до 25 считаются нормальными, 5–8 — низкими — нормальными и менее 5 — олигоамнионами [11].При значениях менее 5 выше частота перинатальной заболеваемости и смертности, и во многих случаях немедленные роды — единственный выход [12, 13]. Следовательно, очень важно сканировать пациента, чтобы периодически замечать такую тенденцию во время дородовых посещений. AFI — пятый параметр в традиционном пятиточечном биофизическом профиле и второй параметр в быстром двухточечном модифицированном BPP (второй параметр — NST) [14]. Хотя не существует определенного указанного протокола для выявления скомпрометированного плода, многие считают, что всем женщинам из группы риска следует предлагать раз в две недели нестрессовый тест и оценку AFI [15]. Но что представляет собой идеальную частоту мониторинга AFI при беременности с низким уровнем риска, все еще неизвестно. Частое наблюдение увеличивает расходы и увеличивает беспокойство матери, а оптимизация ультразвуковых исследований — это необходимость дня.
Но что представляет собой идеальную частоту мониторинга AFI при беременности с низким уровнем риска, все еще неизвестно. Частое наблюдение увеличивает расходы и увеличивает беспокойство матери, а оптимизация ультразвуковых исследований — это необходимость дня.
Настоящее исследование представляет собой попытку изучить степень уменьшения AFI в третьем триместре и интервале сканирования для выявления значительного изменения, тем самым сформулировав рекомендации по дородовым ультразвуковым исследованиям у женщин с низким риском.
2. Цели и задачи
Целью настоящего исследования является (1) изучение модели изменения AFI на еженедельной основе с 34 недель до родов; (2) определение референсных диапазонов AFI от 34 до 40 недель. гестации; (3) найти временной интервал, к которому происходит значительное снижение AFI, что поможет акушеру спланировать идеальный протокол дородового ультразвукового исследования в третьем триместре.
3. Материалы и методы
Это проспективное обсервационное исследование, проведенное на кафедре акушерства и гинекологии Медицинского колледжа Кастурба, Манипал, с января 2012 года по декабрь 2012 года. Перед исследованием было получено одобрение институционального этического комитета. Критериями включения были одноплодная беременность с низким риском, начальный срок беременности 34 недели, достоверный последний менструальный период и даты, коррелированные и подтвержденные сравнением с CRL в первом триместре (длина крестца макушки).После того, как исходные критерии были выполнены, те, у кого впоследствии были диагностированы отклонения объема ликвора из-за таких состояний, как гипертензивные расстройства, гестационный диабет и плацентарная недостаточность, были исключены из исследования для получения нормативных данных. В исследование были включены только те пациенты, которые родили на 40 неделе, так как нам нужны были продольные данные до срока. Последними объектами исследования были 50 беременных женщин с низким риском, которым выполняли серийное сканирование с недельным интервалом, начиная с 34 недель до срока.
Субъекты принадлежали к местному населению, состоящему в основном из сообществ Тулува, Биллава, Бунт, Корага, Кулала, Девадига, Конкани, Брахманов Шивалли, Муслима Байри и католиков, причем разговорные языки в основном были каннада, Тулу и Конкани. Женщины были среднего телосложения, средний рост составлял от 152 до 156 см, а вес перед беременностью составлял от 45 до 50 кг.
Ультразвуковое исследование проводилось после указания пациентке опорожнить мочевой пузырь. Обследования проводились выпуклой 3.Зонд 5 МГц (ультразвуковое оборудование Philips HD11XE). Пациенту было предложено лечь в положение лежа на спине. Матку произвольно поделили на четыре квадранта, используя черную линию в качестве вертикальной линии и поперечной линии, проходящей через пупок, как описано Phelan et al. [9]. Датчик помещали в каждый из этих квадрантов в сагиттальной плоскости, перпендикулярной животу пациента, и рассчитывали максимальную глубину околоплодных вод в сантиметрах без учета петель пуповины и мелких частей плода. Были приняты меры предосторожности, чтобы избежать чрезмерного давления на датчик, поскольку это может изменить измерения AFI.Значения всех четырех квадрантов были добавлены, чтобы получить окончательный индекс амниотической жидкости (AFI).
3.1. Оценка размера выборки
Khadilkar et al. [16] из отделения акушерства и гинекологии Медицинского колледжа Гранта, Мумбаи, провели проспективное перекрестное исследование на здоровых беременных с низким уровнем риска, чтобы получить гестационный референсный диапазон для AFI среди индийских женщин. Они отметили, что среднее и стандартное отклонение AFI (см) на 34 неделе беременности составило 14,2 и 2.4 соответственно. Мы предположили, что разница в 1,5 см в средних значениях AFI будет значительно отличаться от нормальных значений, и соответственно рассчитали размер выборки, чтобы показать желаемый уровень мощности 90% и уровень значимости 0,05, используя формулу где (критическое значение, которое отделяет центральные 95% распределения от 5% в хвостах), (критическое значение, которое отделяет нижние 10% распределения от верхних 90%), = стандартное отклонение и = разница двух средних.
Соответственно было подсчитано, что требуется 27 пациентов, и мы решили набрать 50 пациентов, чтобы получить удовлетворительные результаты.
4. Статистические методы
Данные анализировали с использованием SPSS версии 16 для окон (SPSS Inc., Чикаго, Иллинойс, США). Описательный анализ был проведен для получения среднего значения, стандартного отклонения и процентилей для AFI от 34 до 40 недель. Microsoft Excel 2010 использовался для построения значений процентилей (5, 50 и 95) для разных сроков беременности.Для поиска наилучшего соответствия использовался полиномиальный регрессионный анализ 3-го порядка. Снижение значения AFI рассчитывалось с недельным интервалом, а величина изменения анализировалась с помощью оценки размера эффекта (коэффициент Коэна) [17].
Формула Коэна имеет следующий вид: где и — средние, и — стандартные отклонения двух групп.
5. Результаты
Из 50 пациентов, набранных для исследования в возрасте от 22 до 28 лет, более половины (32 пациента, 64%) были первородящими, а 18 (36%) — мультигравидными.Ни у кого из них не было антенатальных осложнений. Все они были доставлены в срок от 39+ до 40 недель. 16 (32%) пациенткам потребовалось кесарево сечение по акушерским показаниям, таким как неудачная индукция, цефалопропорция и дистресс плода во время родов. Средняя (стандартное отклонение) масса новорожденных при рождении (измеренная в кг) составляла 2,83 (0,34), с оценкой APGAR на 1-й минуте (среднее и стандартное отклонение) 8,48 (1,09) и APGAR на 5-й минуте было 8,72 (1,01). Как упоминалось в методологии, мы исключили тех, кто родил раньше срока, поскольку нам требовалась AFI на сроке от 34 до 40 недель для целей анализа.
В таблице 1 описаны описательные данные для AFI. Значения AFI различались на протяжении всей беременности, и по мере наступления беременности они постепенно снижались. 5-й, 50-й и 95-й процентили варьировались от 11,7, 14,6 и 17,3 соответственно на 34 неделе до 8,7, 10,8 и 13,7 соответственно на 40 неделе. Интересно отметить, что все значения находились в диапазоне от 8 до 25 см (что является принятым и установленным нормальным диапазоном для значений AFI во всем мире). Максимальное значение AFI у любого отдельного пациента было 17.6 см и минимум 8,5 см в нашей серии дородовых беременных из группы низкого риска. Если минимальный (5-й центиль) и максимум (95-й центиль) рассматривать как нормальный диапазон, было отмечено, что соответствующие значения также были разными в разном гестационном возрасте; чем больше срок беременности, тем меньше значения. Эти изменения графически представлены на Рисунке 1.
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Мы использовали разницу средних значений за одну неделю до следующей недели, чтобы оценить тенденцию к снижению амниотической жидкости 34 до 40 недель беременности (Таблица 2). Темной заштрихованной областью отмечены ячейки, в которых вычисления не требуются, поскольку они относятся к той же или предыдущей неделе. Можно видеть, что многие ячейки имеют значения меньше 1, но все же разница может быть вычислена статистически значимой, если были применены обычные статистические тесты, такие как парный тест, и, следовательно, мы использовали тест Коэна, который очень хорошо определяет величину изменения.
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Сравнение не выполнено. | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||
В таблице 3 приведены значения Коэна для недельного сравнения, и можно увидеть, что в ближайшую неделю не было больших изменений, но изменения стали значительными, когда интервал между двумя сканированиями составлял более 2 недель или более в большинстве случаев. сравнения. Следовательно, из этой таблицы есть веские доказательства того, что объем ликвора значительно уменьшается в течение 14 дней у дородовых женщин с низким риском.
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| 0,2–0,49 малый эффект, 0,5–0,8 средний эффект и> 0,8 большой эффект. # Сравнение не выполнено. | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Наши результаты показали, что начиная с 34 недель и далее наблюдается постепенное снижение AFI. Используя полиномиальный регрессионный анализ, мы установили эталонные стандарты для диапазонов AFI от 34 до 40 недель (рисунок 2). Регрессионный анализ также показал, что существует хорошая степень корреляции между GA (гестационным возрастом) и AFI (до 0.95; ).
Следующие уравнения были получены с помощью полиномиальной регрессии третьей степени с использованием (AFI в см) в качестве зависимой переменной и (срок беременности в неделях) в качестве независимой переменной, где,, и указывают значения 5-го, 50-го и 95-го центилей для AFI и GA указывает срок беременности в неделях:
6. Обсуждение
Производство и регулирование околоплодных вод — это сложный и динамичный процесс, в котором участвует плод, плацента и мать. Объем околоплодных вод постепенно увеличивается до 32–34 недель гестации, а затем постепенно уменьшается до срока [18, 19].Критический диапазон AFI от 8 до 25 см означает благополучие плода, а отклонение от этого диапазона связано с увеличением числа осложнений у плода и матери, связанных с олигоамнионом и многоводием. Значения AFI в третьем триместре пропорциональны продукции мочи плода [20, 21] и, следовательно, в пределах нормы указывают на хорошую плацентарную перфузию и перенос питательных веществ и кислорода плода. Таким образом, мониторинг AFI стал стандартом дородовой помощи.
Референсные стандарты средних значений AFI сильно различаются в зависимости от населения, расы и географии.В таблице 4 наш результат сравнивается с результатами других авторов [16, 22–25]. Мы также графически интерпретировали результаты других исследований (средние значения или значения 50-го процентиля) на рисунке 3. Однако заметно, что большинство исследований согласны с тем, что начиная с 34 недель и далее происходит постепенное падение значений AFI. Два исследования [16, 25] проводились в Индии, но зарегистрированный диапазон AFI имеет широкий диапазон. Это может быть связано с тем, что их наблюдения были основаны на ретроспективных данных поперечного сечения. Примечательно, что эталонные значения AFI, опубликованные Singh et al.на 2–3 см больше, чем во всех других сериях на всех сроках беременности; мы предполагаем, что это может быть связано с тем, что исследование проводилось в больнице Indraprastha Apollo в Нью-Дели, где обслуживают пациентов с очень высоким социально-экономическим статусом. Khadilkar et al. сообщили о своих результатах, полученных от пациентов, посещающих дородовую клинику Грант-медицинского колледжа, Бомбей, и наши результаты также совпадают с их данными. Следовательно, можно предположить, что стандарты AFI должны быть определены для конкретных групп населения, чтобы устранить предвзятость, обусловленную социально-экономическими группами, географическим положением, расой и т. Д.Однако следует отметить, что почти все авторы сообщают об устойчивом снижении значений AFI с увеличением гестационного возраста, за исключением Birang et al. из Ирана. Их серия включала ретроспективные данные поперечного сечения, и количество наблюдений отличалось от минимум 12 наблюдений на 35 неделе до максимума 68 наблюдений на 39 неделе. Это могло быть причиной того, что они обнаружили быстрое падение AFI с 34 до 35 недель, выход на плато между 37 и 39 неделями и снова медленное падение на 40 неделе. Такие наблюдения указывают на слабость поперечной когорты, поскольку одни и те же пациенты не наблюдаются последовательно.
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||


 Впрочем, это может быть обусловлено и банальной ошибкой в определении сроков беременности.
Впрочем, это может быть обусловлено и банальной ошибкой в определении сроков беременности.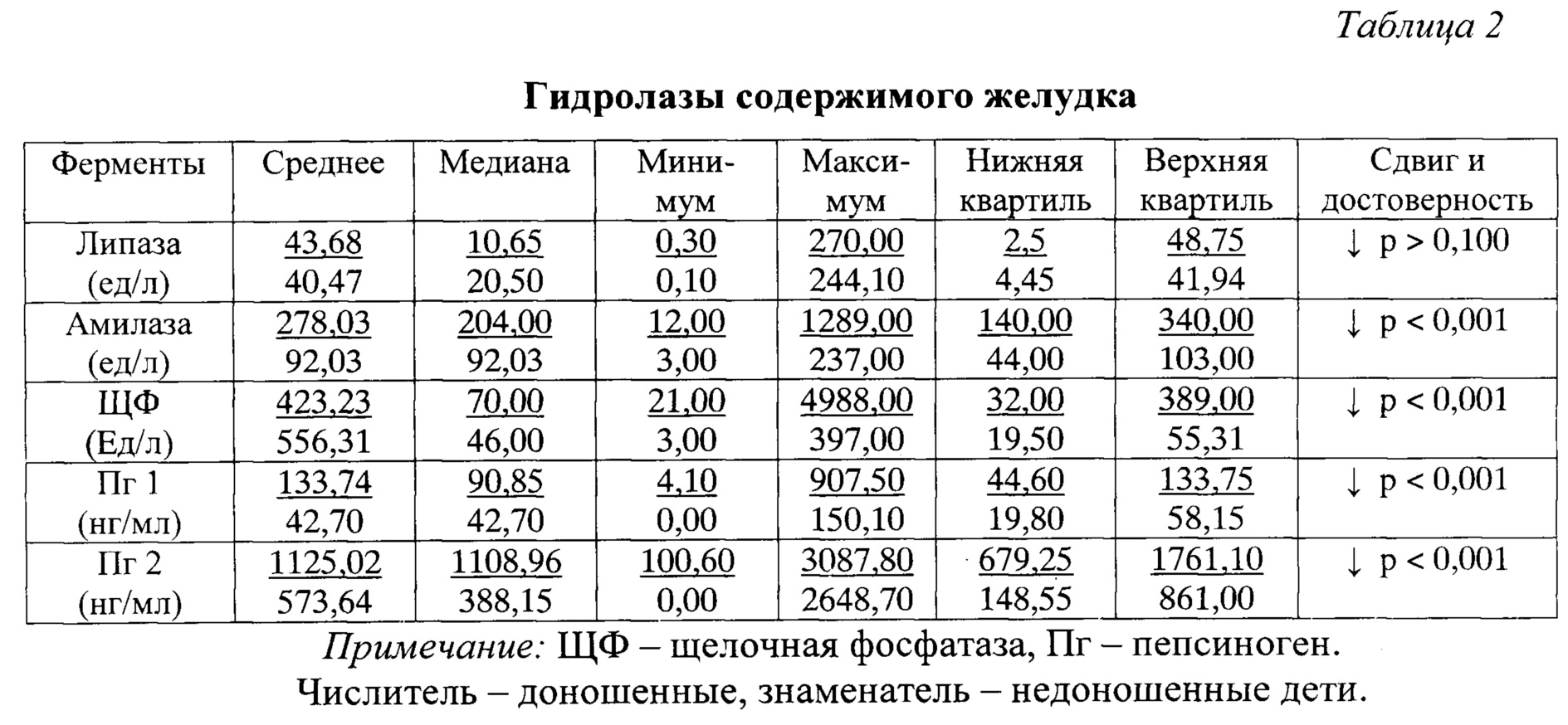 Пониженный ХГЧ типичен для замершей беременности, внематочной беременности, гибели плода или определенных пороках развития (синдрома Патау и синдрома Эдвардса).
Пониженный ХГЧ типичен для замершей беременности, внематочной беременности, гибели плода или определенных пороках развития (синдрома Патау и синдрома Эдвардса). Высокий АФП также возможен у женщин, перенесших во время беременности инфекционное заболевание.
Высокий АФП также возможен у женщин, перенесших во время беременности инфекционное заболевание. Мы будем внимательно следить за тем, как поживает ваш ребенок и как функционирует плацента. Иногда матери необходимо госпитализировать для этого наблюдения. Кроме того, вам могут назначить лекарства, чтобы подготовить легкие ребенка к возможности преждевременных родов. В некоторых случаях младенцев с плохо функционирующей плацентой необходимо рожать раньше, чтобы предотвратить дистресс плода или мертворождение.
Мы будем внимательно следить за тем, как поживает ваш ребенок и как функционирует плацента. Иногда матери необходимо госпитализировать для этого наблюдения. Кроме того, вам могут назначить лекарства, чтобы подготовить легкие ребенка к возможности преждевременных родов. В некоторых случаях младенцев с плохо функционирующей плацентой необходимо рожать раньше, чтобы предотвратить дистресс плода или мертворождение.